Клиника, лечение и профилактика пневмококковой пневмонии
Содержание:
Клиническая картина
Средняя продолжительность инкубационного периода после момента заражения составляет от одного до трех суток.
Симптоматика схожа с другими видами воспалений легких:
- высокая температура;
- лихорадка;
- признаки интоксикации: озноб, слабость, головная боль, тошнота, утрата аппетита и прочее;
- боль в груди, особенно при вовлечении плевры.
Многое будет зависеть от вида патогенеза. При крупозном воспалении легких признаки развиваются стремительно и очень ярко, поэтому подозрение насчет пневмонии возникает практически сразу.
Характерно появление одышки, кашля (сначала непродуктивного, затем с мокротой, часто ржавого цвета). Состояние при крупозной пневмонии оценивается как тяжелое (тахикардия, дыхательная недостаточность, осложнения в виде абсцесса, плеврита и прочее), поэтому пациента срочно госпитализируют для лечения в стационарных условиях.
Очаговые пневмонии развиваются несколько иначе, симптоматика выражена не настолько явно. Как правило, развитию воспаления предшествует ОРВИ. Человек ослабевает.
Признаки схожи с теми, что проявляются и при крупозной форме, однако, температура может быть до 38 градусов или около этой отметки. Состояние пациента в этом случае оценивается как среднее, осложнения не исключаются, но регистрируются не часто.
Развитие патологии
Пневмококк попадает в легочную паренхиму следующими путями:
- при вдыхании – респираторным;
- с током крови – гематогенным;
- с током лимфы – лимфогенным.
Основным является респираторный путь – им в легкие собственно проникает пневмококк. Гематогенным и лимфогенным путем в легочную ткань поступает инфекция из хронических инфекционных очагов, которые на тот момент уже возникли в организме, уже имеющиеся в организме:
В развитии описываемого заболевания выделено четыре фазы:
- микробного отека – с экссудацией в альвеолы легких;
- красного опеченения – с возникновением в выпоте фибриногена и эритроцитов;
- серого опеченения – с большим количеством лейкоцитов в легочном выпоте;
- фаза разрешения – с инволюцией (обратным развитием) указанных нарушений.
Как при пневмококковой пневмонии изменяется легочная ткань? С ее стороны возникают такие нарушения, как:
- гиперемия (покраснение);
- отечность тканей;
- повышение местной температуры.
В зависимости от различных характеристик выделены следующие виды пневмококковой пневмонии:
- по локализации – одно- и двухсторонняя;
- по виду поражения – очаговая, диффузная;
- по степени тяжести – легкая, средней тяжести, тяжелая;
- по наличию осложнений – неосложненная, осложненная.
Симптомы
Симптомы пневмококковой инфекции, вызывающую пневмонию, включают лихорадку, кашель, одышку и боль в груди. Симптомы пневмококкового гнойного менингита — ригидность затылочных мышц, сильная головная боль, лихорадка, спутанность сознания и нарушение ориентации, светобоязнь. Начальные проявления пневмококковой бактериемии (заражение крови, самая тяжелая форма с летальностью до 50%) могут быть сходны с некоторыми симптомами пневмонии и менингита, а также включать боли в суставах и озноб.
В связи с этим, медики вновь и вновь предупреждают об опасности самолечения! Нельзя пытаться справиться с заболеванием самостоятельно, руководствуясь в качестве методического пособия рекламными роликами различных препаратов и их доступностью в аптечных сетях.
Осложнения после перенесенного заболевания
Особой тяжестью отличается пневмококковый менингит, частота которого составляет около 8 на 100 тыс. детей до 5 лет. В среднем около 83% случаев наблюдаются среди детей в возрасте младше 2-х лет. Несмотря на то, что пневмококк Streptococcus pneumoniae занимает третью позицию после Haemophilus influenzae тип b (гемофильная инфекция тип b) и Neisseria meningitidis (менингококковая инфекция) в качестве инфекционного агента, ответственного за развитие данного заболевания, прогноз при пневмококковом менингите гораздо серьезней. Осложнения в виде задержки умственного развития, нарушения двигательной активности, эпилепсии и глухоты встречается достоверно чаще, чем в исходе бактериальных менингитов иной этиологии.
Пневмония, вызванная пневмококком S. pneumoniae, чаще других осложняется эмпиемой легких (скопление гноя в плевральной полости, вызывающее уменьшение дыхательной поверхности легочной ткани), что приводит к летальному исходу (до 2/3 случаев для эмпиемы). В России из 500 тыс. случаев пневмоний в год пневмококковую этиологию имеют 76% — у взрослых и до 90% — у детей в возрасте до 5 лет. Частота пневмококковых пневмоний среди детей до 15 лет составляет 490 случаев на 100 тыс., в возрасте до 4 лет – 1060 случаев на 100 тыс.
Пневмококковая бактериемия в большинстве случаев (до 80%) протекает с симптомами лихорадки без очага инфекции. Частота встречаемости бактериемии, обусловленной именно S. pneumoniae, составляет 8-22% у детей раннего возраста. Именно пневмококковый сепсис с развитием тяжелого шокового повреждения органов является самой тяжелой и жизнеугрожающей формой пневмококковой инфекции. Частота данной нозологической формы у детей до 5 лет в среднем составляет 9 000 случаев в год; уровень смертности достигает 20-50%.
Согласно мировой статистике, доля пневмококковых средних отитов составляет от 28 до 55% всех зарегистрированных случаев. Пневмококковые острые средние отиты отличаются более тяжелым течением и высоким риском отогенных осложнений, склонностью к в том числе перфорации барабанной перепонки. Пневмококковый отит является самой частой причиной снижения слуха у детей.
Риск развития пневмококковых инфекций:
- У здоровых риск составляет 8,8 на 100 000.
- У пациентов с сахарным диабетом – 51,4.
- У взрослых с хроническими заболеваниями легких – 62,9.
- У пациентов с хроническими заболеваниями сердца – 93,7.
- у страдающих раком – 300,4.
- У ВИЧ-инфицированных – 422,9.
- У пациентов с онкогематологическими заболеваниями – 503,1 на 100 000.
Причины пневмококка
Как передается пневмококк? Условия, при которых человек начинает заболевать пневмококковыми болезнями, обычно состоят из двух частей – контакт с инфекцией и ослабленный иммунитет. Однако, человек может серьезно заболеть и при обычном контакте с данным видом бактерий, когда ее количество в воздухе составляет большую концентрацию.
Рассмотрим наиболее популярные пути заражения пневмококковой инфекцией:
Воздушно-капельный путь. Основной путь заражения пневмококковой инфекцией — воздушно-капельный. Кашель и чиханье рядом стоящего человека это и есть первопричины большинства заболеваний. Коварность пневмококковой инфекции заключается в том, что ее носитель часто сам не ведает о своей роли, т.к. она может не вызывать каких-либо симптомов у своего носителя. Также стоит отметить, что в период острых респираторных заболеваний (ОРЗ), в воздухе, особенно в закрытых помещениях, концентрация вирусной, бактериальной и других видов инфекции возрастает. Именно поэтому, первыми жертвами инфекционных заболеваний становятся лица, часто пребывающие или работающие в местах большого скопления людей.
Воздушно-пылевой путь. Пыль, в том числе домашняя, состоит из многих частичек – пыльца растений, шерсть животных, частички слущенной кожи и бумаги, а также – вирусы, бактерии, грибки и другая инфекция. Нахождение человека в помещениях, где мало или редко убирается, это еще один фактор, способствующий инфицированию.
Контактно-бытовой путь. Большинство видов инфекции сами по себе не умирают, поэтому, совместной с больным человеком использование одних и тех же кухонных принадлежностей и предметов личной гигиены увеличивает риск заболеть.
Гематогенный путь. Заражение происходит при контакте крови человека с инфицированным предметом. Частыми пациентами становятся лица, употребляющие инъекционные наркотики.
Медицинский путь. Заражение происходит при использовании, например при плановом осмотре, загрязненного медицинского оборудования/инструментов.
Как мы и говорили, вторым фактором, который способствует развитию пневмококкового заболевания – ослабленная иммунная система, которая выполняет защитную функцию организма. Так, при попадание инфекции в организм, иммунитет вырабатывает специальные антитела, которые достигая очага инфицирования или оседания инфекции, купируют ее и уничтожают. Если иммунитет ослаблен, бороться с инфекцией некому, разве лекарственные средства.
Рассмотрим основные причины ослабленного иммунитета:
- Наличие хронических болезней — любое заболевание в организме хронической формы говорит о том, что иммунная система с ним не может самостоятельно справиться, в то время как болезнь постепенно продолжает вредить здоровью;
- Наличие других инфекционных болезней – ОРВИ, грипп, ОРЗ, синуситы, ангина, бронхо-легочные болезни, сахарный диабет, ВИЧ-инфекция, туберкулез, рак;
- Переохлаждение организма;
- Недостаточное количество в организме витаминов и минералов (гиповитаминоз);
- Вредные привычки – курение, алкоголь, наркотические средства;
- Малоподвижный образ жизни;
- Отсутствие здорового сна, стрессы, хроническая усталость;
- Злоупотребление некоторыми лекарственными препаратами, особенно – антибиотиками;
- Очень часто пневмококковую инфекцию в дом приносят дети – со школы и садика. Этому способствует тесный контакт между собой детей, а также не до конца развитый иммунитет. Далее, если в доме не соблюдать определенные профилактически меры, заболевание развивается и у взрослых.
Рассмотрим группу людей, у которых повышены риски, заразиться пневмококковыми заболеваниями:
- Люди преклонного возраста, от 60 лет и дети;
- Лица, работающие в местах большого скопления людей – офисные сотрудники, водители и кондукторы общественного транспорта, работники крупных предприятий, работники медучреждений, работники домов для престарелых и учебных заведений, военнослужащие.
- Люди, у которых присутствуют хронические заболевания дыхательной, сердечно-сосудистой и нервной систем, а также такие заболевания, как – сахарный диабет, бронхиальная астма, эмфизема, цирроз печени, заболевания почек, ВИЧ.
- Лица, употребляющие алкогольные напитки, курильщики.
- Лица, любящие ходить в морозную и/или прохладную сырую погоду без головного убора, в коротких куртках, тонких брюках и другой одежде, из-за которой организм подвергается переохлаждению.
- Лица, переболевшие другими инфекционными заболеваниями – ОРВИ, ОРЗ, грипп, корь и другие.
Вероятность заболеть
Самая высокая заболеваемость тяжелыми пневмококковыми инфекциями регистрируется у детей в возрасте до 5 лет и среди пожилых людей (старше 65 лет). Особенно беззащитными перед пневмококком оказываются маленькие дети до 2 лет, чей организм не в состоянии противостоять инфекции. Для этой возрастной группы – это инфекция №1 и наиболее частая причина тяжелых форм пневмонии, отита, менингита. Среди пожилых лиц наиболее уязвимы те, кто постоянно находятся в специальных учреждениях по уходу за престарелыми.
Кроме того, к группам риска по заболеваемости пневмококковой инфекцией относятся дети и взрослые с хроническими заболеваниями сердечно-сосудистой, дыхательной систем, сахарным диабетом, циррозом печени, хронической почечной недостаточностью, болезнью Ходжкина; дети и взрослые с онкогематологическими заболеваниями; ВИЧ-инфицированные; дети и взрослые с подтеканием спинно-мозговой жидкости; дети и взрослые после кохлеарной имплантации; дети и взрослые с серповидно-клеточной анемией; с анатомической аспленией, или планирующие или уже подвергшиеся удалению селезенки. Сюда же следует отнести так называемые «организованные» контингенты (дети, посещающие ДДУ, студенты, проживающие в общежитиях, военнослужащие, жители домов инвалидов, заключенные и другие взрослые и дети, пребывающие в условиях скученности). Наличие вредных привычек (алкоголь, курение) также относится к факторам риска.
Лечение
Больным скарлатиной и стрептококковой ангиной показан постельный режим, обильное питье и щадящая диета. Рекомендуют употреблять протертую, жидкую или полужидкую пищу с ограничением белка. Запрещено термическое раздражение воспаленной слизистой горла с полным исключением из рациона горячих и холодных блюд. Переходить к обычному питаю можно только после стихания острых симптомов заболевания.
Лечение стрептококковой инфекции должно быть этиологически и симптоматически обоснованным.
Этиотропная терапия
Больным проводят адекватную антибактериальную терапию. Выбор препарата определяется результатами анализа мазка из зева. После выделения возбудителя и определения его чувствительности к антибиотикам специалисты назначают лечение.
- Антибиотики пенициллинового ряда – «Ампициллин», «Бензилпенициллин»,
- «Эритромицин»,
- Современные полусинтетические пенициллины – «Амоксиклав», «Амоксициллин»,
- Макролиды – «Азитромицин», «Кларитромицин»,
- Цефалоспорины – «Цефаклор», «Цефалексин»,
- Сульфаниламиды – «Ко-тримоксазол».
Для восстановления микрофлоры кишечника используют пре- и пробиотики:
- «Линекс»,
- «Аципол»,
- «Бифиформ».
Симптоматическое лечение
- Больным детям назначают антигистаминные препараты – «Супрастин», «Диазолин», «Зодак».
- Иммуномодуляторы общего и местного действия – «Иммунал», «Имунорикс», «Имудон», «Лизобакт».
- В тяжелых случаях больным назначают стрептококковый бактериофаг. Это иммунобиологический препарат, способный лизировать стрептококки. Его применяют для лечения и профилактики различных форм стрептококковой инфекции — воспаления органов дыхания, слухового аппарата, кожных покровов, внутренних органов. Перед началом лечения необходимо определить чувствительность выделенного микроба к бактериофагу. Способ его применения зависит от локализации очага инфекции. Кроме стрептококкового бактериофага используют также комбинированный пиобактериофаг.
- Дезинтоксикационная терапия включает обильное питье — 3 литра жидкости: морсы, травяные чаи, соки, вода.
- С целью укрепления сосудистой стенки и выведения токсинов из организма показан прием витамина С.
- Полоскания горла антисептиками — фурацилином, диоксидином, отваром ромашки, шалфея, календулы, настойкой прополиса.
- Пастилки и спреи для горла – «Стрепсилс», «Мирамистин», «Гексорал».
- В домашних условиях детям, больным скарлатиной, дают теплый липовый чай, ставят на горло согревающий компресс, прикладывают холодные примочки на воспаленные глаза и голову, при боли в ушах ставят водочный компресс. Детям постарше специалисты рекомендуют полоскать больное горло теплым настоем шалфея или ромашки.
Лечение пневмококковой пневмонии
В зависимости от тяжести патологии пациента лечат в амбулаторных условиях либо госпитализируют.
Основными задачами терапии являются:
- ликвидация инфекционного агента;
- купирование воспалительных изменений в тканях легких;
- восстановление дыхательной функции легких.
Лечение патологии консервативное, оно бывает общее (системное) и местное.
Основными общими назначениями являются:
- антибактериальные препараты – они назначаются с учетом чувствительности к ним пневмококка. Также следует учитывать чувствительность вторичной инфекции, которая могла присоединиться;
- муколитики – их назначают для разжижения мокроты и облегчения ее отхождения;
- бронхолитики – эти препараты необходимы для улучшения проходимости по бронхиальному дереву;
- инфузионная терапия – ее проводят с дезинтоксикационной целью. Больному внутривенно капельно водят различные растворы – солевые и белковые, электролиты, глюкозу, свежезамороженную плазму, сыворотку крови и другие;
- антигистаминные средства – необходимы для устранения сенсибилизации, так как организм чувствителен к токсинам пневмококка;
- витамины – в виде аптечных комплексов и инъекционных препаратов.
В качестве местного лечения проводятся:
- массаж грудной клетки;
- ее вибромассаж;
- дыхательная физкультура;
- физиотерапевтические методы – УВЧ, СВЧ, ингаляции.
После купирования воспалительного процесса целесообразно направить пациента на санаторно–курортное лечение.
Особенности распространения пневмококковой инфекции
Заразиться пневмококками легко, так как они передаются воздушно-капельным путём. Заболевание при заражении развивается не всегда, и часто оно может протекать в виде ОРЗ, тонзиллита (ангина). Своевременное лечение и хороший иммунитет позволяют быстро вылечить его у взрослых. В то же время пневмококк в организме может остаться в неактивной форме, тогда человек становится носителем.
Самые незащищенные группы населения перед пневмококковой инфекцией — это дети дошкольного возраста и пожилые люди. Ещё в группу риска включены хронические тяжёлые больные с заболеваниями верхних дыхательных путей, сердечно-сосудистой системы, сахарным диабетом или раком. То есть все, у кого наблюдается снижение общего иммунитета.
Заболевание быстро распространяется среди детей, особенно в детских коллективах, дети заражают взрослых, причём процент носителей, которые живут вместе с детьми очень высокий. Пневмококковая инфекция у детей очень опасна, так как иммунитет ребёнка развит ещё недостаточно и не всегда способен защитить его. У детей заболевания верхних дыхательных путей часто осложняются пневмонией, отитом, причём ребёнок, может, несколько раз перенести пневмококковую инфекцию. Наиболее тяжело болезни, вызываемые пневмококком, протекают у младенцев. Но заразиться они могут, когда исполнится 5–6 месяцев, так как до этого у них есть пассивный иммунитет — антитела против пневмококка, полученные от матери.

Что касается пожилых людей, то заболеваемость и различные осложнения в этой группе также высокие. Иммунитет у пожилых людей снижен, кроме того, с возрастом увеличивается количество хронических заболеваний. В итоге каждая простуда, может быстро перейти в воспаление лёгких.
Когда люди из группы риска заражаются патогенными пневмококками и у них развивается заболевание, то лечить его сложно. Это происходит потому, что болезнь прогрессирует быстро, и даже если обратиться к врачу, который назначит лечение антибиотиками, они не всегда помогают. Многие пневмококки давно уже приобрели устойчивость к антибиотикам широкого спектра действия, а именно их в первую очередь и назначают во время пневмонии, гнойного отита. Чтобы определить чувствительность к антибиотикам, требуется время, поэтому фактически на фоне лечение, состояние больного не улучшается.
Это привело к необходимости разработки вакцины от пневмококковой инфекции. Ранняя вакцинация, а её начинают проводить детям старше двух месяцев, позволяет избежать заражения наиболее опасными типами возбудителей пневмококковой инфекции. Вакцинация также показана больным с хроническими заболеваниями и людям старше 65 лет.
Симптомы и лечение
Самые частые признаки воспаления легких у детей – это внезапная высокая температура, озноб, насморк, бледность, учащенный пульс, кашель, одышка и колющие боли в груди. У более взрослых пациентов эти жалобы встречаются реже, воспаление легких скорее развивается после инфекции верхних дыхательных путей.
Менингит часто выражается у грудных детей высокой температурой, рвотой и судорожным припадком, у старших детей – головными болями. Воспаление среднего уха вызывает температуру и сильные ушные боли у детей.
Отит у детей
Хотя отит вызывает сильные ушные боли и температуру, клинические симптомы могут быть очень разнообразны. Поэтому заболевание не всегда просто диагностировать. Примерно 38 % отитов вызываются str pneumoniae. Главным образом, это такие возбудители как Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus, Pseudomonas и Enterobacteriaceae.
 Отит лечат каплями в нос, жаропонижающими и болеутоляющими средствами, а также локальным теплом. А вот капли в уши не имеют смысла. В общем, излечение наступает быстро. Разумеется, могут развиваться осложнения – менингит, абсцесс мозга. В этом отношении врач должен решить, требуется ли в данном случае антибиотическая терапия.
Отит лечат каплями в нос, жаропонижающими и болеутоляющими средствами, а также локальным теплом. А вот капли в уши не имеют смысла. В общем, излечение наступает быстро. Разумеется, могут развиваться осложнения – менингит, абсцесс мозга. В этом отношении врач должен решить, требуется ли в данном случае антибиотическая терапия.
Так как индивидуальный ход непредсказуем, множество инфекционистов советуют родителям обращаться за медицинской помощью со всеми детьми младше 2 лет, а также с детьми с тяжелой основной болезнью или гриппом.
Пневмококковая инфекция у взрослых
Легочные воспаления – это самые частые заболевания, вызванные str pneumoniae у людей старше 50 лет. Болезнь обычно начинается внезапно и с высокой температурой, часто также с ознобом, кашлем и болезненным дыханием.
 На старости лет эти типичные симптомы встречаются реже, что затрудняет диагностику. У пожилых людей воспаление легких часто проявляется только с незначительным кашлем, повышенной частотой дыхания, усталостью, слабостью, потерей веса. Иногда температура не поднимается или держится лишь чуть выше нормы. Легкие поражаются быстрее, чем у молодых людей. Пожилые люди особенно подвержены осложнениям.
На старости лет эти типичные симптомы встречаются реже, что затрудняет диагностику. У пожилых людей воспаление легких часто проявляется только с незначительным кашлем, повышенной частотой дыхания, усталостью, слабостью, потерей веса. Иногда температура не поднимается или держится лишь чуть выше нормы. Легкие поражаются быстрее, чем у молодых людей. Пожилые люди особенно подвержены осложнениям.
Пневмококк и антибиотики
Обычно пневмококковая инфекция лечится пенициллином. Это оружие, однако, все больше притупляется, так как все больше штаммов возбудителя становятся устойчивыми. Причина лежит, прежде всего, в широко распространенном, часто нецеленаправленном использовании антибиотиков, которое ведет к тому, что возбудители привыкают из-за естественного отбора к антибиотикам.
 Норма устойчивых против пенициллина S pneumoniae колеблется около 5 %. Это сравнительно низко, разумеется, но тенденция растет. В некоторых европейских странах в 2009 году более чем 30% возбудителей были невосприимчивы к пенициллину.
Норма устойчивых против пенициллина S pneumoniae колеблется около 5 %. Это сравнительно низко, разумеется, но тенденция растет. В некоторых европейских странах в 2009 году более чем 30% возбудителей были невосприимчивы к пенициллину.
Вопреки антибиотикам и интенсивному лечению умирают все еще примерно 10 % всех заболевших детей, у которых дошло до опасных осложнений (пневмония, менингит). В остальных наблюдаются параличи, глухота, эпилепсия или другие тяжелые заболевания.
Кроме того, тяжелые инфекции пневмококка – например, воспаление мозговой оболочки, проходят весьма остро. Это значит, что заболевание движется вперед при определенных обстоятельствах существенно быстрее, чем антибиотик может действовать. Половина случаев смерти происходит в течение 48 часов после инфицирования.
Пневмококковая инфекция лечится антибактериальными медикаментами, в первую очередь пенициллином. При тяжелых инфекциях антибиотики даются внутривенно.
Общие сведения
Во всем мире заболевания, вызываемые Streptococcus pneumoniae (S. Pneumoniae или пневмококками) и относящиеся к пневмотропным инфекциям, представляют собой одну из серьезнейших проблем для общественного здравоохранения.
Выделяют инвазивные и неинвазивные формы пневмококковых заболеваний. К инвазивной пневмококковой инфекции (ИПИ) относится целый ряд тяжелых и угрожающих жизни заболеваний: бактериемия без видимого очага инфекции, менингит, пневмония, сепсис, перикардит, артрит. Неинвазивные формы пневмококковой инфекции — это бронхит, внебольничная пневмония, отит, синусит, конъюнктивит.
По статистике до 70% всех пневмоний, около 25% средних отитов, 5-15% гнойных менингитов, около 3% эндокардитов вызываются пневмококком S. Pneumoniae.
Пневмококковая инфекция, как правило, является осложнением других инфекций. Примеры – пневмококковая пневмония, воспаление среднего уха (отит) у детей после или на фоне перенесенного гриппа, или кори, или любой другой респираторной вирусной инфекции.
Пневмококковая инфекция распространяется воздушно-капельным путем, например, при кашле (особенно при тесном контакте). Источником инфекции может быть человек без всяких клинических проявлений. Сведения о сезонности для заболеваний, вызываемых S. Pneumoniae, достаточно противоречивы. Однако ряд авторов отмечают повышение заболеваемости в осенне-зимний период, свойственное целому ряду и других пневмотропных инфекций.
Дети первых лет жизни являются основными носителями пневмококков, заражая взрослых. При обычной у взрослых частоте носительства 5–7% среди взрослых, проживающих с детьми, она достигает 30%.
Профилактика пневмококковой инфекции
С того времени как появилась вакцина от пневмококковой инфекции, её включили в календарь прививок. Многие всё ещё сомневаются, стоит ли делать прививку от пневмококковой инфекции?
Рассмотрим преимущества и недостатки прививки против пневмококка.
- Пневмококковая инфекция широко распространена и легко передаётся воздушно-капельным путём. Избежать заражения ею практически невозможно.
- Есть разные подтипы инфекции и некоторые из них способны вызвать тяжёлое заболевание.
- Пневмококковая инфекция развивается на фоне сниженного иммунитета, поэтому часто поражает детей и пожилых. Их иммунная система несовершенна, а вакцинация от пневмококковой инфекции, помогает защитить эти группы риска.
- Наиболее опасные пневмококки, уже разработали устойчивость к различным, широко используемым антибиотикам, поэтому лечить пневмококковую инфекцию становиться сложнее. Вакцина позволяет выработать иммунитет против самых опасных пневмококков.
- Пневмококковая инфекция может привести к смерти больного или его инвалидности. Своевременная вакцинация позволяет этого избежать. Кроме того, есть данные, что после прививки, у носителей снижается количество пневмококков в организме, вследствие чего уменьшается возможность распространения инфекции.
- Побочные реакции после использования вакцины минимальны. Возможно, повышение температуры, покраснения и отёк в месте введения. При гиперчувствительности повторной вакцинации не делают. Заразится пневмококковой инфекцией после прививки невозможно, так как используются только убитые бактерии (конъюгированная вакцина) или их части (полисахаридная).
Вакцинация от пневмококковой инфекции
 Вакцинация проводится трёхмесячным детям, но в некоторых случаях прививку против пневмококковой инфекции можно делать и с 2 месяцев. Ревакцинация делается 2 раза через месяц. Ещё одна ревакцинация показана в полтора года.
Вакцинация проводится трёхмесячным детям, но в некоторых случаях прививку против пневмококковой инфекции можно делать и с 2 месяцев. Ревакцинация делается 2 раза через месяц. Ещё одна ревакцинация показана в полтора года.
Ребёнку возрастом до двух лет используют конъюгированную вакцину «Превенар». Затем можно применять полисахаридную вакцину от пневмококковой инфекции «Пневмо-23».
Вакцинация от пневмококковой инфекции показана детям, взрослым старше 65, людям с хроническими заболеваниями, сниженным иммунитетом, а также призывникам.
Применение вакцины против пневмококковой инфекции, значительно снижает заболеваемость наиболее патогенными подтипами, что уменьшает смертность и количество осложнений у детей и лиц, входящих в группы риска. Учитывая, что пневмококковая инфекция имеет широкое распространение и тяжёлое течение у детей, необходимо обязательно проводить вакцинацию с первых месяцев жизни, так как уже с 5–6 месяцев пассивный иммунитет, полученный от матери, перестанет защищать организм ребёнка и, возможно, заражение.
Диагностика пневмококковой пневмонии
Диагностику пневмококковой пневмонии проводят на основании жалоб больного, данных анамнеза (истории течения) патологии, результатов дополнительных методов исследования (физикальных, инструментальных, лабораторных).
Изучая анамнез, в первую очередь выясняют следующие детали:
- не предшествовал ли данному заболеванию грипп;
- сколько времени длится патология;
- проводилось ли лечение, было ли оно эффективно.
Проводя физикальное обследование, можно выявить следующие патологические изменения:
В диагностике пневмококковой пневмонии используются следующие инструментальные методы:
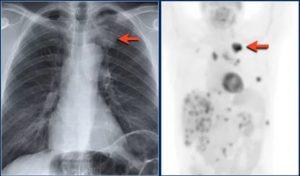
- рентгенография и рентгеноскопия органов грудной клетки – на рентгенологических снимках обнаруживают характерное усиление легочного рисунка, те же нарушения видны и на рентгеноскопии, но также при ее проведении на экране рентгенологической установки можно оценить экскурсию (движения) легких;
- компьютерные методы – благодаря компьютерным срезам можно на разной глубине оценить состояние легочной ткани. С этой целью проводятся компьютерная томография (КТ и мультиспиральная компьютерная томография (МСКТ) – последняя является усовершенствованным методом КТ, благодаря чему диагносты получают больше информации про состояние паренхимы легких, к тому же, более точной;
- дыхательные пробы – пациент делают серию вдохов и выдохов, а также задержку дыхания, при этом измеряют объем воздуха, по результатам обследования делают вывод про выраженность дыхательной недостаточности, которая возникает при прогрессировании описываемого заболевания;
- радиоизотопное исследование – базируется на способности радиоизотопных элементов, попавших в органы и ткани, создавать при томографическом исследовании цветное изображение. Радиоизотопы вводят пациенту вместе с фармакологическим препаратом внутривенно и далее проводят томографическую диагностику, по созданному цветному изображению делают выводы про состояние легочной ткани и наличие в ней очагов воспаления;
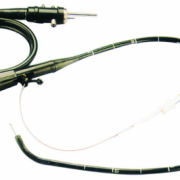
- биопсия – проколов длинной тонкой иглой грудную стенку, проводят забор фрагментов легочной ткани, оценивают их цвет, консистенцию, структуру, а потом отправляют в лабораторию для исследования под микроскопом.
Лабораторные методы исследования, которые используются при изучении описываемого заболевания у конкретного человека, следующие:
- общий анализ крови – выявляют повышение уровня лейкоцитов (лейкоцитоз) со смещением лейкоцитарной формулы влево, увеличение СОЭ (скорости оседания эритроцитов);
- бактериоскопическое исследование – под микроскопом проводят изучение мокроты, в ней выявляют и идентифицируют пневмококк и при наличии – вторичную инфекцию;
- бактериологическое исследование – делают посев мокроты на специальные питательные среды, ждут роста колоний, по их характеристикам (окраске, разветвленности, структурности и так далее) идентифицируют пневмококк и вторичных инфекционных возбудителей. Метод также ценный тем, что с его помощью определяют чувствительность микрофлоры к антибиотикам – для этого посев мокроты делают на среды с антибиотиками;
- биохимический анализ крови – выявляют повышенное количество C-реактивного белка, которое сигнализирует про развитие воспалительной патологии;
- гистологическое исследование – под микроскопом определяют тканевое строение биоптата, обнаруживают очаги воспаления с большим количеством лейкоцитов;
- цитологическое исследование – под микроскопом определяют клеточную структуру биоптата.
Причины
На данный момент Streptococcus pneumoniae стал менее чувствителен к медикаментозной терапии. Это объясняется тем, что бактериальная клетка окружена плотной капсулой, которая определяет характеристики вирулентности, к тому же пневмококки умеют эволюционно приспосабливаться и вырабатывать устойчивость к антибиотикам.
Проще говоря, микроорганизм привыкает и теряет чувствительность к ранее губительному для него препарату. Врачи выделяют около 100 видов этого патогена, из которых 20 штаммов являются крайне опасными, вызывая воспаления легких и оболочек головного мозга.
Пути распространения
Pneumoniae относят к условно-патогенным микроорганизмам. Это означает, что не всегда его носительство определяет заболевание, например, примерно 15–23,5% здоровых людей являются постоянными хозяевами. Распространителем болезни может быть как больной, так и носитель без признаков какого-либо нарушения здоровья.
Основные пути заражения:
- воздушно-капельный – через воздух;
- аспирационный – когда инфекция с жидкими выделениями из носоглотки попадает в легкие;
- гематогенный или лимфогенный – бактерии метастазируют их других очагов в легочные ткани.

Здоровые люди могут быть носителями пневмонийного стрептококка и быть заразными для окружающих
Группа риска
Молодые и люди среднего возраста, ведущие правильный образ жизни, заболевают гораздо реже, а в случае воспаления легких терапия проходит успешно и в более сжатые сроки.
Пневмококковая пневмония более характерна для:
- детей до 5 лет (несовершенная иммунная система) и пожилых людей от 65 лет;
- лица со слабым иммунитетом, ВИЧ, аспленией;
- алкоголики и заядлые курильщики;
- пациенты с хроническими болезнями: сердечно-сосудистые патологии, ХОБЛ, цирроз печени, почечная или печеночная недостаточность, диабет;
- онкобольные, люди с удаленной селезенкой;
- при заболеваниях крови или с подтеканием спинномозговой жидкости и прочие.
Провоцирующими факторами выступают:
- гиповитаминоз;
- переохлаждения организма;
- частые простуды (особенно не долеченные);
- большие скопления людей в период высокой заболеваемости.