Прививка r1 опв что это
Содержание:
- Симптомы
- Как правильно заполнять бланки для прививок?
- Реакции организма
- Описание инструкции по применению вакцины ОПВ
- Нельзя делать данную прививку
- Паралитическая стадия
- Реакция и возможные побочные эффекты
- Симптомы полиомиелита
- Отличительные особенности прививки ОПВ
- Какие сегодня ставят вакцины от полиомиелита детям и взрослым?
- Противопоказания
- Менингиальная форма полиомиелита
- Подготовка к прививке
Симптомы
Выделяют 4 клинические формы полиомиелита у детей:
Инаппаратную
Это самый частый вариант взаимодействия возбудителя с организмом ребенка, встречается в 72% случаев заражения. Вирус размножается в клетках миндалин и кишечника, не вызывая при этом никакой клинической картиной. О произошедшем заражении можно узнать лишь лабораторными методами при обнаружении в крови ребенка иммуноглобулина класса G (реже – М) к возбудителю.
Абортивную
Это второй по распространенности вариант, встречается у 24% зараженных. Инфекция протекает с неспецифическими симптомами, не относящимися к полиомиелиту:
- У ребенка повышается температура тела, он становится вялым, раздражительным, жалуется на головную боль.
- Аппетит у больного отсутствует, возможна рвота и жидкий обильный стул.
- В ряде случаев признаки кишечной инфекции сочетаются с поражением ротоглотки: покраснением зева, увеличением миндалин, болью и першением в горле, сухим кашлем.
Заболевание длится несколько дней, после чего наступает полное выздоровление. О перенесенной полиомиелитной инфекции можно узнать лабораторными методами при исследовании кала на вирусные антигены и крови на антитела к нему.
Менингеальную
Эта форма возникает у 4% детей от общего числа зараженных. Вирус проникает в мозговые оболочки и вызывает в них воспалительный процесс, что проявляется симптомами менингита:
- У ребенка повышается температура тела, он страдает от невыносимой головной боли, резко негативно реагирует на яркий свет, звук, ему неприятны прикосновения.
- Часто возникает рвота фонтаном без предшествующей тошноты или жидкого стула, аппетит отсутствует.
Заболевание длится от 2-10 суток, после чего наступает быстрое и полное выздоровление. После полиомиелита в крови ребенка обнаруживаются антитела к полиовирусу.
Паралитическую
Эта форма возникает менее, чем в 1% случаев (в среднем 1 случай на 1000 инфицированных). Вирус проникает через мозговые оболочки и попадает в двигательный нейроны спинного мозга. Он вызывает в них патологические изменения, которые проявляются вялым параличом –снижением или полным отсутствием мышечной силы в конечностях.
- Симптомы паралича возникают в первые часы или несколько суток заболевания.
- Ребенок теряет способность ходить, выполнять движения руками, глотать пищу в зависимости от уровня поражения спинного/головного мозга.
- Острый период длится 2-3 недели, после чего наступает восстановительный период длительностью до года.
Последствия полиомиелита окончательно оценивают через 12 месяцев от начала заболевания. Как правило, они представляют собой инвалидность различной степени тяжести: от прихрамывания и слабости в ногах до полной потери подвижности.
Как правильно заполнять бланки для прививок?
Заполнением бланков для прививок занимается участковая медсестра. Хранится документ в местной поликлинике. Справка представляет собой типовой бланк формы 63. Заполнение осуществляется от руки латиницей либо на русском языке.
В документе отображается такая информация:
- ФИО;
- дата рождения;
- адрес прописки;
- время постановки на учет в местную поликлинику;
- период проведения иммунизации;
- название прививки;
- код вакцинации по медицинской классификации;
- наименование и серия препарата;
- дозировка введенного средства;
- зона введения вакцины;
- местная реакция вакцинируемого на прививку.
Правила заполнения бланка:
- не делать помарок, исправлений;
- писать разборчивым почерком;
- заверять бланк печатью медицинского заведения.
Реакции организма
Введение вирусов, даже ослабленных, вызывает определенную биологическую реакцию организма. Поэтому появление краткосрочных проблем со здоровьем считается нормальным. Сразу или с некоторой отсрочкой могут наступить следующие общие реакции:
- небольшое повышение температуры;
- изменение частоты и консистенции стула. Ребенок может чаще ходить в туалет, а стул – стать более жидким;
- аллергические кожные реакции;
- тошнота и рвота;
- повышенная возбудимость, раздражительность, проблемы со сном.

Одно из редчайших осложнений – это когда ослабленные вирусы модифицируются в первичную форму и человек заболевает полиомиелитом. Высокий риск этого осложнения возникает в том случае, если первая прививка делается живым, а не инактивированным препаратом. А вот если в качестве первой прививки использовали ИПВ, то существует ответная иммунная реакция и, значит, риск развития инфекции после прививки живым вирусом отсутствует.
Описание инструкции по применению вакцины ОПВ
По инструкции вакцина ОПВ предназначена для применения у детей в возрасте от трёх месяцев до 14 лет. В очагах инфекции вакцина может вводиться новорождённым непосредственно в родильных домах. Взрослых вакцинируют при въезде в неблагополучную зону.
Куда делают прививку ОПВ? Её вводят орально, то есть через рот.
Вакцина представляет собой жидкость розового цвета, расфасованную во флаконы по 25 доз (5 мл). Разовая доза равна 4 каплям, или 0,2 мл. Её забирают при помощи специальной пипетки или шприца и капают на корень языка грудничкам или на нёбные миндалины детям старшего возраста. Процедура введения вакцины должна проводиться таким образом, чтобы не провоцировать повышенное слюноотделение, срыгивание и рвоту. Если такая реакция все же произошла, то ребёнку вводят ещё одну дозу вакцины. Дело в том, что вирус должен «усвоиться» слизистой оболочкой ротовой полости и попасть в миндалины. Оттуда он проникает в кишечник и размножается, вызывая выработку иммунитета. Если вирус при внесении вышел со рвотой или его смыло слюной, то вакцинация будет неэффективна. При попадании в желудок вирус также обезвреживается желудочным соком и не достигает нужной цели. Если ребёнок срыгнул и после повторного нанесения вируса, то третий раз введение вакцины не повторяют.
ОПВ можно делать одновременно с другими вакцинами. Исключение составляют БЦЖ и вакцинные препараты, вводимые орально — например, «Ротатек». На выработку иммунитета к другим заболеваниям ОПВ не влияет и никак не сказывается на переносимость вакцин ребёнком.
Противопоказания и меры предосторожности
Нельзя вводить вакцину ОПВ в следующих случаях:
- иммунодефицитные состояния, в том числе ВИЧ, онкологические заболевания;
- если в ближайшем окружении ребёнка есть люди с ослабленным иммунитетом, а также беременные женщины;
- при неврологических осложнениях на предыдущие прививки ОПВ;
- под контролем врача проводят прививку при заболеваниях желудка и кишечника.
Респираторные инфекции, повышенная температура, другие незначительные ослабления иммунитета ребёнка требуют полного излечения перед введением ОПВ.
Поскольку ОПВ — вакцина, содержащая живой вирус, активно размножающийся в организме, то в течение некоторого времени привитый ребёнок может заражать неиммунных людей. В связи с этим прививка ОПВ требует соблюдения определённых правил при её применении, в других случаях её необходимо заменять на инактивированную вакцину.
- Если в семье есть дети в возрасте до 1 года, непривитые от полиомиелита (или дети, имеющие медотвод от вакцины), прививку лучше делать ИПВ.
- При проведении массовой вакцинации ОПВ, непривитых детей изолируют от коллектива на срок от 14 до 30 дней.
Также ОПВ в некоторые сроки заменяют на ИПВ в закрытых детских дошкольных учреждениях (детские дома, специализированные интернаты для детей, дома ребёнка), противотуберкулёзных санаториях, стационарных отделениях больниц.
Возможные осложнения
В очень редких случаях — примерно в одном на 750 000 — ослабленный вирус в вакцине ОПВ претерпевает изменения в организме и возвращается к типу, который может парализовать нервные клетки. Этот побочный эффект получил название ВАПП — вакциноассоциированный полиомиелит. ВАПП является грозным осложнением вакцины ОПВ.
Наиболее высок риск развития такого осложнения после первой вакцинации, меньше — после второй. Именно поэтому первые две прививки делают инактивированными вакцинами — от них ВАПП не развивается, а защита вырабатывается. У ребёнка, дважды привитого ИПВ, риск развития вакцинной инфекции практически отсутствует.
Первая реакция в случае появления ВАПП возникает с 5 по 14 день после введения капель. Осложнения на прививку ОПВ могут быть у людей с иммунодефицитом. Тогда ослабленная иммунная система не вырабатывает антител, защищающих от вируса, и он беспрепятственно размножается, вызывая серьёзное заболевание. Поэтому прививки живыми вакцинами в этом случае противопоказаны.
Сроки вакцинации
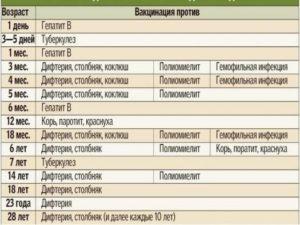
По национальному календарю прививок вакцинацию против полиомиелита проводят в следующие сроки:
- в 3 и 4,5 месяца ребёнку делают инъекцию ИПВ;
- в 6 месяцев — живую ОПВ;
- первая ревакцинация ОПВ в 18 месяцев;
- вторая ревакцинация — в 20 месяцев;
- третья ревакцинация, последняя — прививка ОПВ в 14 лет.
Таким образом, ревакцинация ОПВ проводится трижды.
При желании родителей ребёнка вакцинации против полиомиелита, могут быть сделаны с применением инактивированных вакцин, на личные средства пациента.
Нельзя делать данную прививку

Новая полиовакцина имеет ряд противопоказаний. Есть у неё побочные эффекты. Крайне редко наблюдаются осложнения — вакциноассоциированный паралитический полиомиелит или сокращённо ВАПП. Он развивается приблизительно у одного человека из 750 000.
Противопоказания:
- Вич-инфекция;
- онкологические заболевания;
- иммуносупрессия;
- негативные реакции невралгического характера на введение ИПВ;
- период обострения некоторых хронических заболеваний;
- ОРВИ.
ВАПП появляется, когда вирус из вакцины, его геном начинает меняться. Микроорганизмы реплицируются, однако новые поколения обладают другой структурой. Они превращаются в вирус, способный распространяться по телу. Человек заболевает, вакцина ОПВ становится источником инфекции.
Почему возможно такое осложнение, учёные не знают пока точно. Индивидуальные особенности организма заболевшего ВАПП, состояние здоровья, климат местности, в которой он живёт – всё это имеет значение.
Есть и другие факторы, которые могут теоретически влиять на ситуацию.
В оральной вакцине содержится не одна разновидность вируса, а сразу три – 1,2 и 3 серотипа. В будущем учёные планируют оставить лишь вирус первого типа, ведь третий тип уже давно не поражает организм людей, практически не встречается. Последний случай зафиксирован в 2012 году в Нигерии. Лишь один ребёнок заболел.
Возможно, причина появления ВАПП кроется в самом вирусе, его особенностях и упрощение препарата – единственное решение проблемы.
Паралитическая стадия
Это стадия, когда внезапно больного разбивает паралич (за пару часов). Длиться эта стадия от 2-3 до 10-14 дней. Больные на этот период часто погибают от тяжелого расстройства дыхания и кровообращения. Он имеет такие симптомы:
- вялый паралич;
- расстройства акта дефекации;
- пониженный тонус мышц;
- ограничение или полное отсутствие активных движений в конечностях, теле;
- поражение преимущественно мышц рук и ног, но могут пострадать и мышцы шеи, туловища;
- спонтанный болевой мышечный синдром;
- повреждение продолговатого мозга;
- расстройства мочеиспускания;
- поражение и паралич диафрагмы и дыхательных мышц.
В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
Резидуальный период, или период остаточных явлений, характеризуется наличием стойких парезов и параличей, сопровождающихся мышечной атрофией и трофическими расстройствами, развитием контрактур и деформацией в пораженных конечностях и участках тела.
Реакция и возможные побочные эффекты

Повышенная сонливость — возможная реакция на введение вакцины
Многие родители могут отказываться от вакцинации, переживая о возможных побочных эффектах, которые могут последовать за прививкой. Однако, необходимо понимать, что риск развития серьезных осложнений минимален, тогда как хиб инфекция может гораздо сильнее навредить организму.
В 10% случаях на месте введения прививки могут наблюдаться:
- уплотнение;
- краснота;
- болезненность.
Еще более в редких случаях может появляться:
- повышенная температура тела (в основном до 38 градусов);
- плаксивость;
- раздражительность;
- сонливость;
- проблемы с аппетитом;
- при возникновении аллергической реакции на прививку может появляться сыпь в участке введения препарата.
За всю историю применения вакцины было отмечено четыре случая полирадикулоневрита.
Если ребенку вводился многокомпонентный препарат, то возможно появление таких проявлений:
- отек нижней конечности;
- судорги;
- неврит плечевого нерва;
- гипертермия;
- тошнота, не исключена рвота;
- дерматит, зуд;
- кашель.
Если ХИБ была в комплексе с препаратом АКДС, не исключена более выраженная ответная реакция, которая в большей степени будет последствием второй вакцины.
При возникновении любого нежелательного проявления нужно сообщить об этом врачу, чтоб он смог назначить подходящее лечение. Как правило, появление красноты или уплотнения проходит само собой уже на второй день, температура приходит в норму через два-три дня после вакцинации.
- При значительном росте температуры могут применяться жаропонижающие препараты.
- Длительная краснота нуждается в противовоспалительном средстве.
- Если у ребенка наблюдаются проявления аллергии, то необходим прием антигистаминных препаратов.
- При появлении признаков, указывающих на отек Квинке, нужна экстренная помощь.
Как минимизировать развитие осложнений

Важно знать, что избежать риска появления негативных проявлений, а также развития осложнений можно, следуя таким советам:
- рекомендуется на протяжении получаса после введения прививки оставаться рядом с кабинетом медработника;
- в день прививания и несколько дней после него стоит избегать перегрева и переохлаждения;
- на тот же период не рекомендовано принимать водные процедуры, допустим душ;
- не стоит отправляться на длительные прогулки;
- недопустимо бывать в местах большого скопления людей.
- на протяжении нескольких дней после введения вакцины не рекомендуется вводить новый продукт в рацион крохи.
Симптомы полиомиелита
Согласно данным ВОЗ полиомиелит поражает, в основном, детей в возрасте до 5 лет. Инкубационный период длится от 5 до 35 дней, симптомы зависят от формы полиомиелита. По статистике чаще всего заболевание протекает без нарушения двигательных функций – на один паралитический случай приходится десять непаралитических. Начальной формой заболевания выступает форма препаралитическая (непаралитический полиомиелит). Для нее характерны следующие симптомы:
- Недомогание общего характера;
- Повышение температуры в пределах до 40°C;
- Снижение аппетита;
- Тошнота;
- Рвота;
- Мышечные боли;
- Боли в горле;
- Головные боли.
Перечисленные симптомы в течение одной-двух недель постепенно исчезают, однако в некоторых случаях могут длиться и более долгий срок. В результате головной боли и лихорадки возникают симптомы, свидетельствующие о поражении нервной системы.
В этом случае больной становится более раздражительным и беспокойным, наблюдается эмоциональная лабильность (неустойчивость настроения, постоянное его изменение). Также возникает ригидность мышц (то есть их онемелость) в области спины и шеи, проявляются указывающие на активное развитие менингита признаки Кернига-Брудзинского. В дальнейшем перечисленные симптомы препаралитической формы могут перерасти в форму паралитическую.
Отличительные особенности прививки ОПВ

В российский календарь прививок включено свыше 10 инфекционных расстройств. От чего проводится прививка ОПВ, и какими лекарствами нужно пользоваться в этих целях. Таким образом определяется вакцинация против сложной вирусной инфекции под названием полиомиелит или.
До недавних пор случаи заболевания фиксировались по всей планете. Оральная полиомиелитная вакцина разработана для введения капель в рот.
Что представляет собой прививка ОПВ
Сегодня на территории нашей страны используется только одно лекарство для оральной вакцинации. Пероральная прививка делится на 3 типа. В состав лекарства включен живой вирус полиомиелита, который удалось получить в 1950 г после продолжительного культивирования в клеточной структуре подопытных обезьян.
Вирус полиомиелита прекрасно приживается и распространяется в кишечнике, не могут поражать нервные ткани. Дикий штамм отличается опасностью, поскольку провоцирует уничтожение нервных клеток мозга, появляются параличи и проблемы с нервной системой.
Вакцина Сэйбина используется повсеместно, другого средства с живыми клетками вирусов в мире нет. Благодаря этому веществу большинство стран, которые развиваются, очищены от полиомиелита. Начиная с 2002 года болезнь не калечит жизни людей в европейской части континента и независимых государствах СНГ.
В российском календаре прививок содержатся 2 вакцины:
До 2010 года в нашей стране создавались только инактивированные вакцины этому способствовала благоприятная эпидемиологическая обстановка. В этот период зафиксировалась эпидемия в Таджикистане, а в нашей стране один случай заражения завершился летальным исходом. Поэтому врачи решили проводить смешанную вакцинацию.
Время от времени люди сталкиваются с аббревиатурой прививка r2 ОПВ. Что она подразумевает? Таким образом определяется оральная ревакцинация, проводимая, когда ребенку исполнится 20 месяцев. R3 ОПВ делается подросткам в четырнадцатилетнем возрасте.
Рекомендации специалистов
Родители часто отказываются от прививок из-за опасений возможных негативных последствий для организма.
Врачи приводят такие аргументы в пользу использования ОПВ:
- Полиомиелит – неизлечимое расстройство, возникающее у маленьких детей.
- Полиомиелит делает малышей инвалидами в 85% примеров.
- Если правильно подготовить ребенка и следовать технике введения, ОПВ не будет представлять опасность для здоровья.
- Пероральное употребление вакцины снижает вероятность местного или распространенного воздействия при воздействии патогенной микрофлоры.
- Частота негативных последствий меньше в сравнении с риском появления болезни.
- Коллективный иммунитет вырабатывается у населения, если болезнь широко распространяется. Пассивной иммунизации удается добиться, если патогенные микробы выделяются с каловыми массами привитых малышей.
Отказ от вакцинации аргументируется только при наличии полноценных или относительных противопоказаний, острых инфекционных расстройств.
Взаимодействие с другими медикаментами
После перорального употребления вакцины с каловыми массами вводится возбудитель. Поэтому потребуется:
- Оповестить близких людей о предстоящей вакцинации, чтобы предотвратить заражение людей, которые не прививались.
- Изоляция вакцинированных детей от людей с иммунодефицитом.
- Нужно поддерживать личную гигиену, изолировать ребенка примерно 60 дней после вакцинации.
Удобство применения прививки и повышенное количество необходимых лекарств требует смешанного введения. Использование ОПВ допускается при взаимодействии с АКДС или другими инактивированными средствами. Иммунитет не будет ослаблен, если несколько вакцин использовать одновременно. Побочные эффекты не будут наблюдаться. Не допускается применение прививок ОПВ совместно с другими живыми вирусами.
Как передается полиомиелит
Различают несколько вариантов передачи полиомиелита:
- Воздушно-капельный – осуществляется при вдыхании воздушной массы, содержащей вирусы.
- Алиментарный способ заражения, когда съедаются немытые продукты.
- Контактно-бытовой способ, при котором люди пользуются общей посудой, ванной, туалетом.
- Патогенные микроорганизмы проникают в ЖКТ с водой.
Особой опасностью в инфекционном плане отличаются переносчики расстройства без характерных признаков, либо с неспецифическими симптомами без дисфункции ЦНС. Такие больные заражают много людей при взаимодействии, поскольку диагностировать такую болезнь непросто. Поэтому изоляции такие пациенты не могут быть подвержены.
Какие сегодня ставят вакцины от полиомиелита детям и взрослым?
Для иммунизации населения в Российской Федерации используют 2 вида вакцин:
- ОПВ – оральные полиомиелитные живые;
- ИПВ – инактивированные (убитые) полиомиелитные.
Оральная полиомиелитная вакцина представляет собой розовый раствор для перорального применения со специфическим привкусом. Препарат капают в количестве 3-4 капель на корень языка или миндалины. Для этого используют пластмассовую капельницу (продается в комплекте с препаратом), пипетку или шприц без иглы.
Показанием к введению инактивированной вакцины является наличие противопоказаний к использованию ОПВ, а также вероятность нежелательных реакций со стороны желудочно-кишечного тракта. ИПВ вводится в область бедра или под лопатку (детям младше полутора лет), а также в плечо (детям старшего возраста).
Многие врачи рекомендуют вводить именно инактивированную вакцину, т. к. она имеет ряд преимуществ перед ОПВ:
- не вступает во взаимодействие с желудочным соком (сразу после инъекции можно пить и кушать);
- отличается большей эффективностью (за счет более точной дозировки);
- не оказывает влияния на кишечную микрофлору;
- является более удобной в хранении и использовании;
- не снижает местную иммунную защиту организма;
- не содержит опасного для здоровья мертиолята натрия.
Также препараты для вакцинации принято делить на моновалентные и комплексные. Первые формируют невосприимчивость к одному возбудителю, а вторые – к нескольким.
Наибольшей популярностью на территории РФ пользуются следующие моновалентные ИПВ:
- Полиорикс. Препарат французского производства. Содержит полный набор (3 шт.) штаммов вируса. Отличается мягким действием, поэтому может применяться для вакцинации ослабленных и недоношенных грудничков, а также детей с недостаточной массой тела. При попадании в организм запускает выработку антител к вирусу полиомиелита, формирует устойчивый пожизненный иммунитет. Может использоваться параллельно с другими вакцинами;
- Имовакс полио. Средство бельгийского производства. Является полным аналогом Полиорикса (в т. ч. по составу, воздействию на организм).
 Вакцина Имовакс полио
Вакцина Имовакс полио
Моновакцины используют редко, т. к. иммунопрофилактика поливалентными препаратами считается более удобной и безопасной. Единственный случай, в котором оправдано введение моновакцины – наличие у ребенка противопоказаний к комбинированным препаратам.
Для профилактики полиомиелита могут применяться следующие комплексные ИПВ:
- Инфанрикс ИПВ;
- Тетракок;
- Пентаксим;
- Инфанрикс Гекса.
Препараты, перечисленные выше, защищают ребенка сразу от нескольких болезней: полиомиелита, дифтерии, коклюша и столбняка. Наиболее эффективным считается Инфанрикс Гекса, который формирует иммунитет не только к вышеперечисленным заболеваниям, но и к гепатиту B.
 Вакцина Инфанрикс Гекса
Вакцина Инфанрикс Гекса
Выбирать препарат для вакцинации должен педиатр. При этом необходимо учитывать общее состояние здоровья вакцинируемого, индивидуальные особенности его организма, историю болезни и прочие факторы.
Комплексные вакцины не входят в перечень препаратов, бесплатно предоставляемых государством. Купить их можно в аптечном пункте или медицинском учреждении по рецепту врача.
Противопоказания
Для ОПВ:
- Неврологические расстройства, сопровождавшие предыдущую вакцинацию полиомиелитной вакциной.
- Иммунодефицитное состояние (первичное), злокачественные новообразования, иммуносупрессия (прививки проводят не ранее, чем через 6 месяцев после окончания курса терапии).
- Плановая вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При легком течении ОРИ, острых кишечных заболеваний и других нетяжелых состояниях прививки проводятся сразу же после нормализации температуры.
Применение ОПВ возможно только у здоровых детей. Перед вакцинацией обязателен осмотр врача.
Для ИПВ:
- Заболевания, сопровождающиеся повышением температуры тела, острые проявления инфекционного заболевания или обострение хронического заболевания. В этих случаях вакцинацию следует отложить до выздоровления;
- Аллергическая реакция на предшествующее введение вакцины (аллергия к активному компоненту, к одному из вспомогательных веществ, входящих в состав вакцины – стрептомицину, неомицину и полимиксину В);
Менингиальная форма полиомиелита
Данная форма характеризуется собственной остротой, при этом отмечаются аналогичные с предыдущей формой симптомы:
- температура;
- общая слабость;
- недомогание;
- боли в животе;
- головные боли различной степени интенсивности;
- насморк и кашель;
- снижение аппетита;
- рвота.
При осмотре горло красное, может быть налет на нёбных дужках и миндалинах. Такое состояние длится 2 дня. Затем температура тела нормализуется, уменьшаются катаральные явления, ребенок выглядит здоровым в течение 2-3 дней. После этого начинается второй период повышения температуры тела. Жалобы становятся более отчетливыми:
- резкое ухудшение состояния;
- сильная головная боль;
- рвота;
- боль в спине и конечностях, как правило, ногах.
При объективном обследовании диагностируют симптомы, характерные для менингизма (положительность симптома Кернига и Брудзинского, ригидность в области спины и затылочных мышц). Улучшение состояния достигается ко второй неделе.
Подготовка к прививке
Прививка, вводимая в организм оральным путем, не подходит малышам до возраста полугода потому, что иммунитет еще не достаточно окреп. Также ослаблена микрофлора ЖКТ. Пероральное введение не вызывает боль или дискомфорт. Вероятно возникновение негативных физиологических реакций:
- Интенсивное слюноотделение.
- Рвотные позывы.
- Простая отрыжка.
Чтобы вакцина попала в тонкий кишечник, необходимо ввести препарат повторно. Если после 2-го раза возникает рвотный рефлекс или выделяется много слюны, лекарство больше не вводится. Пероральное введение считается безболезненным и удобным.