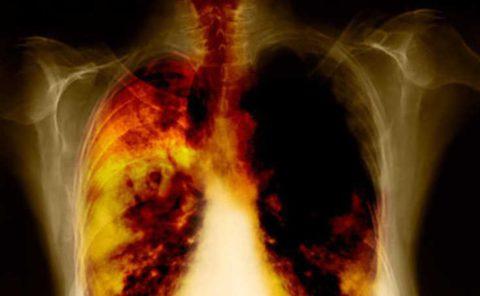
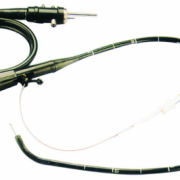
Взятие мокроты для бактериологического исследования
Содержание:
- Посев на микрофлору мокроты с определением чувствительности к расширенному спектру АБ
- Подготовка к проведению анализа и процедура выполнения
- Сбор мокроты на микобактерию туберкулёза.
- Возможные патологии
- Сбор материала
- Виды анализов мокроты
- Мокрота при бронхите: причины и признаки
- Сбор мокроты на бактериологическое исследование.
- Как собрать мокроту
Посев на микрофлору мокроты с определением чувствительности к расширенному спектру АБ
Посевом мокроты на микрофлору называют бактериологический анализ патологического отделяемого нижнего отдела дыхательного тракта (бронхов и легких). Исследование мокроты проводится с целью выявления воспалительных процессов в легких и бронхов, а также определения чувствительности микроорганизмов к расширенному спектру антибиотиков.
 Подготовка к исследованию:
Подготовка к исследованию:
- Исследование проводят до начала антибиотикотерапии
- Процедура проводится после тщательного туалета ротовой полости
Тип биоматериала: мокрота (отхаркивание, аспирация, бронхоскопия легких)
Синонимы (rus): Бакпосев на флору мокроты и определение восприимчивости бацилл к антибиотикам расширенного спектра
Синонимы (eng): Bacterial culture on the flora of sputum and determination of the susceptibility of bacteria to antibiotics extended-spectrum
Методы исследования: микробиологическое исследование
Сроки выполнения: 3-5 дней
Микрофлора мокроты
В норме микрофлора мокроты, которая выводится из респираторных путей при откашливании, заселена условно-патогенными микробами:
- стафило- и стрептококками;
- корине-, фузо- и лакто-бактериями;
- нейсерией;
- бактероидами;
- вейлонеллой;
- дрожжеподобными грибками;
- дифтероидами.
Посев на микрофлору мокроты имеет важное значение при диагностировании легочных заболеваний и определении вида возбудителя воспалительной реакции. Для выбора специфической терапии проводится анализ на восприимчивость выявленных микроорганизмов к расширенному спектру антимикробных средств (антибиотикограмма).
Когда назначают бактериальный анализ?
Опытные специалисты — терапевты, пульмонологи назначают бактериальный анализ мокроты при наличии у пациента признаков воспалительных процессов в органах дыхания:
- пневмонии;
- острых или хронических бронхитов;
- абсцесса легкого;
- эмпиемы плевры;
- бронхоэктатической болезни;
- туберкулеза.
Расшифровка анализа
В специальных условиях собранный секрет респираторного тракта (мокроту) помещают на подготовленные культуральные среды для роста колоний бактерий. Затем выросшие бациллы изучают, оценивают их тип и активность, определяют количество и чувствительность к широкому спектру антибиотиков.Результаты анализа предоставляют микроскопическую картину образца мокроты:
- наличие или отсутствие роста колоний бактерий;
- количество выросших микробов, их вид;
- восприимчивость возбудителей к АБ.
Диагностическое значение имеет титр >103 КОЕ/мл – «положительный результат» — указывает на легочную инфекцию. Основными микроорганизмами, которые приводят к патологическому процессу в дыхательных органах относят:
- золотистый стафилококк;
- гемофильную палочку инфлюэнце;
- бета-гемолитический стрептококк;
- пневмококк;
- моракселлу;
- грибы Candida;
- нокардии;
- плеоморфные грам-негативные палочки рода Acinetobacter;
- хламидию пситаки;
- микобактерии туберкулеза (палочки Коха).
Результаты посева на микрофлору мокроты интерпретируются только квалифицированным специалистом, который учитывает общее состояние пациента и клинические признаки воспалительной реакции.
Подготовка к проведению анализа и процедура выполнения

За 10-12 часов до сбора мокроты рекомендуется употреблять как можно больше жидкости
Для получения достоверных результатов перед процедурой необходимо прополоскать рот кипяченой водой с содой. Для лучшего отхождения мокроты накануне проведения исследования рекомендуется употреблять больше жидкости.
Сбор мокроты выполняют утром до приема пищи. Пациент делает три глубоких вдоха и откашливает. Слизь собирают в стерильный контейнер, емкостью 25-50 мл. При этом она должна быть широкой, чтобы больной смог сплюнуть мокроту внутрь. Если забор мокроты осуществляется в амбулаторных условиях, то медсестра проинформирует о ходе выполнения процедуры.
Этот раствор усиливает образование слюны, а затем провоцирует кашель и отхождение слизи. Сначала слюну сплевывают в специальную емкость, а только потом переходят к забору мокроты. После ингаляции у больного еще некоторое время может наблюдаться остаточное выделение слизи.
Исследование проводится не позже 2 часов после сдачи мокроты. Если мокроту необходимо транспортировать в другое лечебное учреждение, то хранить емкость с содержимым нужно с плотно закрытой крышкой в холодильнике не более 2-3 дней. Во время транспортировки контейнер с мокротой должен быть защищен от воздействия солнечных лучей.
На результаты исследования может повлиять неправильный сбор слизи, несвоевременная доставка в лабораторию. Анализ мокроты предполагает макроскопическое, микроскопическое и микробиологическое исследования.
Сбор мокроты на микобактерию туберкулёза.
Осуществляется методом Флотации, т.е. методом накопления. Мокроту после исследования сжигают в муфельных печах.
ПОМНИТЕ!!!
-
Мокрота лучше выделяется при глубоком дыхании и покашливании.
-
Достаточно для анализа 2 плевка мокроты (без слюны).
-
Если пациент выделяет мало мокроты, он может собирать её 1 – 3 суток, сохранять в прохладном месте (на средней полке двери холодильника).
П/Оп.4
В Бак – лабораторию
Мокрота на микобактерию туберкулёза
Иванов И.И. 45 лет
17/III– 01 г. подпись м/с
Обучение пациентов сбору мокроты на микобактерию туберкулёза.
Цель: обеспечить качественную подготовку к исследованию и своевременное получение результата.
Подготовка: информирование и обучение пациента.
Оснащение: стерильная банка (плевательница), направление.
Последовательность выполнения:
-
Объяснить пациенту (члену семьи) смысл и необходимость предстоящего исследования и получить его согласие на исследование.
-
Объяснить пациенту цель и ход предстоящей подготовки к исследованию:
а) в амбулаторных условиях:
объяснить пациенту, где он может взять стерильную банку;
-
Обучить пациента технике сбора мокроты.
В амбулаторных и стационарных условиях:
-
собирают утреннюю порцию мокроты;
-
накануне вечером необходимо почистить зубы, утром тщательно прополоскать рот кипячёной водой;
-
откашляться, открыть крышку банки (плевательницу) и сплюнуть мокроту, не касаясь краёв банки;
-
сразу же закрыть банку.
Собрать мокроту, а не носоглоточную слизь!
-
Попросить пациента повторить всю информацию, задать вопросы по технике подготовки и сбора мокроты.
-
Указать, к каким последствиям приведёт нарушение рекомендаций медсестры.
-
А) в амбулаторных условиях:
-
Дать направление на исследование, заполнив его по форме;
-
Объяснить пациенту, куда и в какое время он (семья) должны принести банку и направление.
Б) в условиях стационара:
-
Указать место и время, куда принести банку (плевательницу);
-
Своевременно доставить собранный материал в лабораторию.
Примечание: допустимо хранение мокроты в холодильнике не более суток.
Сбор мокроты на общий анализ (клинический).
Цель исследования: диагностическая.
Показания и противопоказания: определяет врач.
ПОМНИТЕ!!!
-
Пациент собирает утреннюю свежую мокроту.
-
Отхаркивает мокроту (а не слюну) в плевательницу (или сухую, чистую широкогорлую ёмкость), не касаясь её краёв (достаточно 5 мл).
-
Плотно закрутить крышку и поставить в прохладное место.
-
Медсестра оформляет направление в лабораторию и обеспечивает её доставку.
Т/Оп.11
В клиническую лабораторию
Мокрота на общий анализ
(клинический)
Иванов И.И. 45 лет
17/III– 01 г. подпись м/с
Клинический анализ мокроты.
Цель: обеспечить качественную подготовку к исследованию и своевременное получение результата.
Подготовка: информирование и обучение пациента.
Оснащение: чистая стеклянная банка, направление.
Последовательность выполнения:
-
В условиях стационара: инструктаж и обеспечение лабораторной посудой, направлением провести накануне вечером.
-
В амбулаторных и стационарных условиях: объяснить пациенту (семье) смысл и необходимость предстоящего исследования и получить его согласие на исследование.
-
Объяснить особенности подготовки: вечером, накануне исследования, перед сном тщательно почистить зубы; утром, после сна тщательно прополоскать рот кипячёной водой, откашляться и собрать мокроту в чистую, сухую банку.
-
Задать вопросы по алгоритму подготовки.
-
Указать, к каким последствиям приведёт нарушение рекомендаций медсестры.
-
Указать место и время, куда доставить мокроту.
-
В условиях стационара: мокроту своевременно отправить в лабораторию.
Соседние файлы в предмете
Возможные патологии
В норме у человека не должно происходить отхождение мокроты, поэтому при появлении слизи подозрительного характера необходимо сразу же обратиться за помощью к специалисту. С помощью бактериоскопического исследования определяется тип возбудителя, мазок с грамположительными бактериями окрашивается в синий цвет, а с грамотрицательными – в розовый. Микроскопический анализ помогает обнаружить опасные патологии, к которым относятся опухолевые клетки, эластичные волокна, альвеолярные макрофаги и т.д. Исходя из полученных результатов слизи, врач назначает терапию.

Эпителий в мокроте
При микроскопическом исследовании мокроты часто встречаются клетки плоского эпителия, однако это никак не влияет результаты анализа. Обнаружение клеток цилиндрического эпителия может свидетельствовать о наличии таких недугов, как астма, бронхит или рак легкого. В большинстве случаев вышеупомянутые образования являются примесями слизи из носоглотки и не имеют диагностического значения.
Альвеолярные макрофаги в мокроте
Клетки ретикулоэндотелия можно обнаружить у людей, которые длительное время находились в контакте с пылью. Протоплазма альвеолярных макрофагов содержит фагоцитированные частицы, которые называют «пылевыми» клетками. Некоторые из вышеуказанных микроорганизмов включают продукт распада гемоглобина – гемосидерин, поэтому им было присвоено название «клетки сердечных пороков». Такие образования возникают у пациентов с диагнозами инфаркт легкого, митральный стеноз, застой легкого.
Лейкоциты
Любой секрет содержит небольшое количество лейкоцитов, однако скопление нейтрофилов свидетельствует о том, что имеются гнойные выделения. При бронхиальной астме у пациента можно обнаружить эозинофилы, что также характерно и для следующих заболеваний: рак, туберкулез, инфаркт, пневмония, гельминтоз. Большое число лимфоцитов встречаются у тех людей, которые болеют коклюшем. Иногда причиной повышения их количества выступает туберкулез легких.
Эритроциты
Слизь человека может содержать единичное количество эритроцитов, что никак не влияет на состояние его здоровья. При развитии таких патологических процессов, как легочное кровотечение, количество эритроцитов сильно возрастает, что приводит к кровохарканью. Наличие свежей крови в слизистых выделениях говорит о наличии неизменных эритроцитов, но если кровь задерживалась в дыхательных путях, то по ней определяют выщелоченные клетки.
Кристаллы Шарко-Лейдена в мокроте
При распаде легочной ткани образуются так называемые эластичные волокна. Их появление в секрете свидетельствует о наличии абсцесса, туберкулеза, рака или гангрены легких. Последнее заболевание может протекать без присутствия эластичных волокон, поскольку они иногда растворяются под действием ферментов слизи. Отличительной особенностью бесцветных кристаллов Шарко-Лейдена является высокое содержание эозинофилов, что характерно для таких заболеваний как бронхиальная астма и эозинофильная пневмония.

Эластичные волокна
Кристаллы Шарко-Лейдена – не единственный представитель эластичных волокон. В мокроте многих пациентов, страдающих заболеваниями дыхательных путей, часто встречаются спирали Куршмана. Они представляют собой трубчатые тела, которые иногда заметны даже невооруженным глазом. В остальных случаях кристаллы обнаруживают с помощью микроскопического исследования слизи. Трубчатые тела могут предвещать развитие пневмонии, бронхиальной астмы, туберкулеза легких.
Эозинофилы в мокроте
Эозинофилы считаются признаками астмы, но данное утверждение верно лишь для некоторых случаев. Микроорганизмы этого типа содержат специфический белок, который способен не только защищать организм от паразитов, но и разрушать эпителий дыхательных путей. Эозинофилы считаются одной из главных причин развития патологии органов дыхания, однако исследования по данному вопросу все еще не завершены. Эти клетки невозможно полностью удалить из дыхательных путей, однако можно существенно снизить их количество при соответствующем лечении антителами.
Сбор материала
Лабораторное исследование мокроты проводится при наличии у больного продуктивного кашля и прочих признаков, позволяющих врачу заподозрить бронхолегочную патологию.

Анализ мокроты показан пациентам с симптомами:
- Пневмонии,
- Бронхита,
- ХОБЛ,
- Бронхоэктатической болезни,
- Грибкового поражения легких,
- Легочного гельминтоза,
- Новообразований в органах дыхания,
- Интерстициальных болезней легких,
- Туберкулеза,
- Силикоза,
- Коклюша.
Опасные заболевания респираторного тракта — основное показание к назначению анализа мокроты. Специалисты-пульмонологи осматривают горло больного, прослушивают грудную клетку и ставят предварительный диагноз. Исследование отхаркиваемой флегмы необходимо, если:
- Кашель не проходит более двух недель,
- Прописанное лечение не приносит облегчения,
- У больного неблагополучный аллергический анамнез,
- Имеется наследственная предрасположенность к онкологическим процессам,
- Пациент лежачий.
Существует специальный алгоритм действий, который необходимо строго выполнять:
- Накануне вечером употреблять много жидкости,
- Не чистить зубы за час до исследования,
- Прополоскать рот непосредственно перед сбором,
- Сделать три глубоких медленных вдоха и резко откашляться,
- Поднести контейнер к нижней губе и сплюнуть слизь,
- Не прикасаться губами к краям емкости,
- Плотно закрыть стерильный контейнер с образцом мокроты,
- В течение двух часов доставить материал в лабораторию,
- Сказать врачу название и дозу всех принимаемых медикаментов.
Если у пациента кашель с трудноотделяемой мокротой, ее необходимо разжижать. Для этого рекомендуют вечером накануне исследования пить много щелочной минеральной воды, теплого чая с молоком. По согласованию с врачом можно использовать отхаркивающие средства. Спровоцировать кашель непосредственно перед сбором поможет десятиминутная содо-солевая ингаляция. Пары раствора способствуют усиленному образованию секрета, раздражению кашлевых рецепторов и беспрепятственному выходу мокроты наружу. При наличии сухого кашля больному рекомендуют лечь на живот, голову свесить ниже туловища и глубоко откашляться. Подобное положение облегчает процесс выведения слизи из легких.
Взрослый человек без труда справиться с процессом сбора флегмы. Гораздо сложнее получить материал от маленьких детей. Им раздражают нервные окончания, расположенные у корня языка, а когда начинаются кашлевые толчки, подносят ко рту открытую чашку Петри, в которую попадает мокрота. Подобную процедуру выполняют в лечебном учреждении. Аналогичным эффектом обладает дренажный массаж. Он помогает собрать мокроту у детей.
Когда сбор материала осуществляется описанным способом, слюна попадает в исследуемый образец во время кашля. Альтернативным методом является забор мокроты с помощью бронхоскопа. Эндоскопия — инвазивная манипуляция, во время которой врач осматривает слизистую оболочку респираторного тракта и при необходимости отбирает секрет для лабораторных испытаний.
Виды анализов мокроты
Мокрота – выделения желез, расположенных в стенках трахеи и бронхов. В норме ее немного, она выводится с помощью ресничек мерцательного эпителия незаметно для человека и проглатывается. При патологических процессах органов дыхания количество отделяемого увеличивается, меняются его свойства, оно начинает отделяться при кашле или отхаркивании, смешиваясь с выделениями из носоглотки и слюной.
В зависимости от того, для чего нужен анализ мокроты, врач-терапевт или пульмонолог может назначить разные его виды.
- общий (он же клинический) анализ мокроты;
- бактериологический («на микрофлору», «на посев»);
- на микобактерии туберкулеза;
- на злокачественные клетки и другие патологические включения.
Мокрота при бронхите: причины и признаки

Бронхит – это воспалительное заболевание слизистой оболочки бронхов, основным симптомом которого является кашель
Бронхит – это воспалительное заболевание, при котором поражаются дыхательные пути в области бронхов. В норме на внутренней поверхности бронхов присутствует минимальное количество слизи. Когда в бронхах развивается воспалительный процесс, наблюдается отечность тканей и выработка большого количества слизи. На фоне этого затрудняется дыхание и развивается кашель.
Развитие бронхита происходит при попадании в организм вирусной инфекции. Возбудителями заболеваниями могут быть стафилококки, стрептококки, вирусы гриппа и аденовирусы. Активизирует воспалительный процесс снижение защитных функций организма. Иммунная система не может в полной мере бороться с патогенными микроорганизмами.
Другие причины развития бронхита:
- Аллергическая реакция
- Наследственная предрасположенность
- Экологическая обстановка
- Вредные привычки
Бронхит может протекать в двух формах: острой и хронической. В период острой формы воспалительный процесс длится около 2 недель. Кашель сначала сухой, а через некоторое время становится мокрым с отхождением мокроты. Длительно протекающая острая форма бронхита приводит к хроническому течению.
Для бронхита характерны следующие признаки:
- Боль и стеснение в груди.
- Сбивчивое дыхание.
- Боль в горле.
- Длительный кашель с мокротой.
- Хрипы.
- Субфебрильная температура тела.
Главный симптом бронхита – сильный кашель, который усиливается вечером. Выделение мокроты при кашле может быть желтого или белого цвета. Мокрота такого цвета указывает на бактериальную природу воспаления. Кроме того, мокрота может приобретать коричневый или розовый оттенок. Это продукты распада эритроцитов и данное состояние требует незамедлительного обращения к врачу. Цвет слизи характеризует степень протекания заболевания.
При выявлении бронхита с отделением мокроты врач назначит анализ бронхиальной слизи. От полученных результатов будет зависеть дальнейшее лечение.
Сбор мокроты на бактериологическое исследование.
Бактериологическое исследование мокроты даёт возможность обнаружить возбудителей различных заболеваний
Важное значение для постановки диагноза имеет нахождение в мокроте туберкулёзных микобактерий. Мокроту для бак – исследования на посев собирают в стерильную посуду (широкогорлую)
Посуда выдаётся бак – лабораторией.
ВНИМАНИЕ!!!
-
Если мокроты мало, её можно собирать до 3-х суток, сохраняя её в прохладном месте.
-
Мокроту на бак – посев у туберкулёзных больных для достоверности результата собирают в течение 3-х дней, в разные стерильные ёмкости (3 банки).
При необходимости назначения антибиотиков, мокроту исследуют на чувствительность к ним. Для этого пациент утром, после споласкивания рта, откашливается и сплёвывает несколько раз мокроту (2-3 раза) в стерильную чашку Петри, которую тут же направляют в лабораторию.
ВНИМАНИЕ!!!
Дайте чёткий инструктаж пациенту об использовании стерильной посуды для сбора мокроты на анализ:
а) не касаться краёв посуды руками
б) не касаться краёв ртом
в) после отхаркивания мокроты посуду сразу закрыть крышкой.
Т/Оп.7
В бак – лабораторию
Мокрота на микрофлору и
чувствительность к
антибиотикам (а/б)
Сидоров С.С. 70 лет
3/IV– 00 г. подпись м/с
Анализ мокроты на бактериологическое исследование.
Цель: обеспечить качественную подготовку к исследованию и своевременное получение результата.
Подготовка: информирование и обучение пациента.
Оснащение: стерильная банка (плевательница), направление.
Последовательность выполнения:
-
Объяснить пациенту (члену семьи) смысл и необходимость предстоящего исследования и получить его согласие на исследование.
-
А) в стационарных условиях:
инструктаж и обеспечение лабораторной посудой провести накануне вечером;
Б) в амбулаторных и стационарных условияхобъяснить пациенту особенности подготовки:
-
накануне вечером тщательно почистить зубы ;
-
утром после сна тщательно прополоскать рот кипячёной водой
-
Проинструктировать пациента о правилах обращения со стерильной лабораторной посудой и о сборе мокроты:
-
Откашляться, открыть крышку банки (плевательницы) и сплюнуть мокроту, не касаясь краёв банки;
-
Сразу же закрыть крышку.
-
Попросить пациента повторить всю информацию, задать вопросы по технике подготовки и сбора мокроты.
-
Указать, к каким последствиям приведёт нарушение рекомендаций медсестры.
-
А) в амбулаторных условиях:
-
Дать направление на исследование, заполнив его по форме;
-
Объяснить пациенту, куда и какое время он (семья) должны принести банку и направление.
Б) в условиях стационара:
-
Указать место и время, куда принести банку (плевательницу);
-
Доставить собранный материал в бактериологическую лабораторию не позднее 1,5 – 2,0 часов после сбора материала.
Хранение материала даже в условиях холода недопустимо!
Взятие кала на анализ.
Большую помощь в распознавании ряда заболеваний, в том числе и желудочно-кишечных, оказывает исследование кала. Определение основных свойств кала путём осмотра даёт возможность сделать ряд диагностических выводов и доступно сестре.
Суточное количество кала у здорового человека зависит от качества и количества пищи, и в среднем равно 100 – 120 г. Если всасывание нарушено, а скорость продвижения по кишечнику увеличена (энтериты), количество кала может достигать 2500 г, при запорах же кала очень мало.
В норме– опорожнение кишечника совершается один раз в сутки, обычно в одно и то же время.
ВНИМАНИЕ!!!
Для исследования кал лучше брать после самостоятельного акта дефекации в таком виде, в каком он выделяется.
бактериологически
макроскопически
Кал исследуютмикроскопически
химически
Макроскопически определяют:
А) цвет, плотность (консистенцию)
Б) форму, запах, примеси
Цвет–в норме
при смешанной пище – желтовато-бурый, коричневый;
при мясной – тёмно-коричневый;
при молочной – жёлтый или светло-жёлтый;
у новорожденного – зеленовато-жёлтый.
ПОМНИТЕ!!!Цвет кала могут изменить:
-
Фрукты, ягоды (черника, смородина, вишня, мак и др.) – в тёмный цвет.
-
Овощи (свекла, морковь и др.) – в тёмный цвет.
-
Лекарственные вещества (соли висмута, железа, йода) – в чёрный.
-
Наличие крови даёт калу чёрный цвет.
Консистенция(плотность) кала мягкая.
При различных патологических состояниях кал может быть:
-
Кашицеобразным
-
Умеренно плотным
-
Плотным
-
Жидким
-
Полужидким
-
Замазкообразным (глинистым), часто бывает серого цвета и зависит от значительной примеси не усвоенного жира.
Форма кала– в норме цилиндрическая или колбасовидная.
При спазмах кишечника кал может быть лентовидным или в виде плотных шариков (овечий кал).
Запах калазависит от состава пищи и интенсивности процессов брожения и гниения. Мясная пища даёт резкий запах. Молочная – кислый.
Как собрать мокроту
Общий анализ назначается при кашле, который трудно поддается лечению. Чтобы собрать нужное количество мокроты, сядьте на стул, сделайте два глубоких вздоха. На третий раз задержите воздух в легких, а после – резко выдохните.
Глубокое дыхание раздражает кашлевые рецепторы. Поэтому приложите баночку к нижней губе и тщательно откашляйтесь. Повторите процедуру несколько раз, пока в емкости не окажется 3-5 мл мокроты. Во время кашля примите наиболее удобную позу (наклонитесь вперед, лягте на бок, присядьте на корточки).
Дети и лежачие больные не могут сдать анализ классическим способом. В этом случае помощник проводит тампоном в зоне корня их языка, вызывая кашлевой рефлекс. Влажным от мокроты ватным шариком он проводит по специальным стеклам. А после высушивания – направляет их в лабораторию для исследования.