Причины туберкулезной интоксикации у ребенка
Содержание:
Клинические формы туберкулеза у детей
и суставов. Такая форма заболевания характеризуется очень медленным развитием. В основном , тазобедренный или коленный суставы. У ребенка появляются жалобы на боли при движении, следом происходит изменение походки, появляется хромота. При появлении описанных симптомов необходимо немедленно пройти обследование, так как вовремя начатое лечение позволяет предупредить негативные последствия этой болезни (пожизненная хромота, горб). Легочная форма туберкулеза. Легочная форма туберкулеза в детском возрасте встречается реже. Такое инфицирование сопровождается длительным повышением температуры. Легочный туберкулез излечить сложнее, но все-таки вполне возможно. Случаи неблагоприятной динамики, которая приводит к распаду тканей легкого и развитию очагов в других органах, достаточно редки и встречаются в основном у маленьких детей
Поэтому начиная с раннего возраста, ребенка необходимо старательно беречь от этой болезни и уделять большое внимание укреплению защитных сил организма. Туберкулез бронхиальных желез у детей
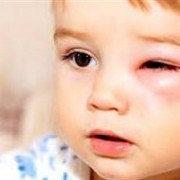
Эта форма туберкулеза встречается у детей наиболее часто. Бронхиальные железы располагаются в грудном отделе, где проходят бронхи и крупные кровеносные сосуды. Наибольшее их количество сосредоточено у самого корня легких. может попасть туда вместе с током крови и образовать воспалительный туберкулезный очаг. Туберкулез бронхиальных желез у детей имеет разнообразные проявления. Он может начинаться, как грипп, с кашля и повышения температуры тела, причем недомогание, как правило, затягивается на больший, чем при гриппе период. Поэтому при затяжном кашле и высокой температуре необходимо немедленно обследовать ребенка у врача на вопрос инфицирования туберкулезом. В некоторых случаях туберкулез бронхиальных желез начинается скрыто и развивается постепенно. Как и при хронической туберкулезной интоксикации происходят изменения в поведении ребенка: появляются вялость, повышенная утомляемость, капризы. При прогрессировании болезни возникает кашель, ребенок бледнеет и худеет. Туберкулез лимфатических узлов. Туберкулезная палочка может поразить периферическую лимфатическую систему. Одним из симптомов этого заболевания является значительное увеличение лимфоузлов (микрополиадения). Узлы размокают, гноятся. Гной, вытекая наружу, образует долго не заживающие свищи. Такая форма туберкулеза может проявляться в кожных поражениях (скрофулодермах). Скрофулодерма представляет собой безболезненный узел шаровидной формы, диаметром 1-3 см, залегающим глубоко в подкожной жировой клетчатке. Впоследствии этот узел также превращается в язву. Чтобы предотвратить прогрессирование этой , следует даже при незначительном опухании лимфоузлов или появлении опухолей на кожных покровах, немедленно посетить специалиста. Туберкулез мозговых оболочек. Туберкулезный менингит поражает детский организм чаще, чем взрослый, и представляет собой достаточно тяжелую болезнь. Заболевание проявляет себя не сразу и развивается на протяжении 2-3 недель. У ребенка появляются вялость и беспокойство, пропадает аппетит, появляются головные боли и повышение температуры, следом начинаются рвота и судороги. Наиболее подвержены такому заболеванию дети из семей, в которых есть постоянный бацилловыделитель в открытой форме. На протяжении долгого времени медицина была бессильна против такой формы заболевания, которое в большинстве случаев имело летальный исход. Сейчас с помощью своевременно начатой антибактериальной терапии нового поколения ребенка можно вылечить.
Туберкулез – болезнь, получаемая воздушно-капельным путем (через касание, личные вещи, воздух). Ее катализатором является палочка Коха, легко попадающая в организм, но трудно выводимая.

Туберкулез у детей проходит заметно тяжелее, нежели у взрослых, поскольку у малышей не сформировалась еще до конца иммунная система, поэтому организм не может полноценно отразить атаку вредоносных бактерий. В связи с этим чаще наблюдаются симптомы туберкулеза у детей, чем у людей старшего возраста.
Стоит знать, что при туберкулезе у детей могут быть поражены не только легкие (наиболее часто встречаемый случай), но и другие системы организма.
Формы туберкулёза лёгких
Туберкулёз лёгких может принимать различные формы:
- первичный туберкулёзный комплекс (очаг туберкулёзной пневмонии + лимфангит, лимфаденит средостения)
- туберкулёзный бронхоаденит, изолированный лимфаденит внутригрудных лимфатических узлов.
Острый милиарный туберкулёз
Эта форма может развиваться как при первичном заражении, так и во вторичной фазе. Является мелкоочаговой гематогенной генерализацией туберкулёза в результате прорыва инфекции из очага в кровяное русло.
Подострый диссеминированный туберкулёз лёгких
Является формой вторичного туберкулеза легких. В отличие от милиарного туберкулеза имеет преимущественно лимфогенный характер диссеминации, образуя перибронхиально «муфты». Ренгенологически данная форма описана синдромом «снежной бури».
Очаговый туберкулёз лёгких
Как правило является вторичным. Характеризуется наличием групп очагов размером от нескольких миллиметров до сантиметра, чаще в одном легком.
Туберкулома лёгких
Основная статья: Туберкулома
Туберкулома (лат. tuberculum — бугорок, -ωμα от ὄγκωμα — опухоль), или казеома лёгких — своеобразная форма туберкулёза лёгких, на рентгеновском снимке имеющая сходство с опухолью, отсюда и её название.
Казеозная пневмония
Казеозная пневмония является тяжёлой формой туберкулёза, она может развиваться как при первичном заражении, так и во вторичном туберкулёзе. Характеризуется быстрым казеозным некрозом сливающихся участков специфической пневмонии со склонностью к расплавлению и образованию каверн.
Кавернозный туберкулёз лёгких
Основная статья: Кавернозный туберкулёз
Развивается в тех случаях, когда прогрессирование других форм (первичный комплекс, очаговый, инфильтративный, гематогенный диссеминированный туберкулёз) приводит к формированию каверны, т. е. стойкой полости распада лёгочной ткани.
Фиброзно-кавернозный туберкулёз лёгких
«Лёгочная чахотка» — является конечным этапом прогрессирующего развития других форм туберкулёза лёгких. Характеризуется наличием каверны или каверн с выраженной фиброзной капсулой, фиброзными изменениями в лёгочной ткани и наличием полиморфных бронхогенных метастазов различной давности.
Туберкулёзный плеврит
Туберкулёзные плевриты делят на сухие и экссудативные. По характеру плеврального выпота экссудативные плевриты могут быть серозными и гнойными.
Плеврит, как правило, является осложнением туберкулёза лёгких. Переход туберкулёзного процесса на плевру возможен контактным, лимфогенным и гематогенным путём.
Цирротический туберкулёз
Разрушение лёгкого туберкулёзной этиологии. Это конечный этап развития туберкулёза лёгких. Разрушенное лёгкое — это цирротический или кавернозно-цирротический процесс, возникший как следствие гипервентиляции лёгкого в сочетании с туберкулёзными и нетуберкулёзными воспалительными изменениями или в результате тотального поражения лёгкого туберкулёзом с вторичным фиброзом.
Диагностика лёгочной формы туберкулёза
Обычно диагностика лёгочной формы туберкулёза основана на анализе мокроты. К минусам этого метода можно отнести сложности со сбором достаточного количества материала, затруднения в выявлении микобактерий из-за густоты слизи. Кроме того, пациент при сборе мокроты должен кашлять, что увеличивает риск для медицинских работников. Эти недостатки позволил преодолеть простой и эффективный метод диагностики лёгочных форм туберкулёза на основе материала мазка из ротовой полости. Метод основан на том, что ДНК микобактерий может захватываться клетками эпителия ротовой полости и затем выявляться при помощи цепной полимеразной реакции (ПЦР) в мазках из ротовой полости.
Диагностика
Туберкулезная интоксикация может быть диагностирована на основании тщательного анализа анамнеза, симптоматики, проведения туберкулиновых проб, исследования периферической крови. Пациенты в обязательном порядке должны быть осмотрены специалистом-фтизиатром. Важнейшее значение имеет указание на контакт ребенка или взрослого с бактериовыделителем в семье или коллективе
При осмотре обращают внимание на увеличенные группы лимфоузлов (шейных, подмышечных, локтевых, паховых и др.), наличие функциональных расстройств и эритемных пятен на голенях
В анализе крови появляются признаки неспецифического воспаления: умеренно выраженный лейкоцитоз, увеличение СОЭ, нейтрофильный сдвиг влево, лимфопения, эозинофилия. При микроскопическом и бактериологическом исследовании мокроты, смывов с бронхов и другого материала МБТ не обнаруживаются. Рентгенография легких также не выявляет специфических изменений, иногда может быть обнаружено усиление легочного рисунка, очаг Гона, кальцинаты в лимфоузлах корня легкого. В ряде случаев выявить ограниченные локальные изменения помогают КТ легких или бронхоскопия.
Несомненным диагностическим признаком ранней туберкулезной интоксикации служит совпадение клинических проявлений с виражом туберкулиновых проб. При хронической туберкулезной интоксикации результат туберкулинодиагностики остается положительным, нередко отмечается гиперергическая реакция. Подтвердить наличие тубинфекции помогают иммуноферментные анализы — Т-спот и квантиферон-тест.
При постановке диагноза туберкулезной интоксикации важно исключить неспецифические воспалительные заболевания, которые сопровождаются интоксикационным синдромом: хронический тонзиллит, гайморит, аденоидит, кариес зубов, холецистит, инфекции мочевыводящих путей, глистную инвазию, латентно текущий ревматизм и др
Классификация
Разделявшийся ранее на открытую и закрытую формы, сейчас туберкулез классифицируют как «БК-
» (без бактериовыделения) и «БК+
» (с бактериовыделением). В первом случае при исследовании не обнаруживаются туберкулезные микобактерии, соответственно, при «БК+
» выявляются.
В зависимости от активности процесса болезни туберкулез делится на:
- Активный. Обнаруживаются признаки жизни и активности палочек Коха. На рентгеновских снимках заметно снижение интенсивности, в перспективе возникает положительная/отрицательная динамика. Клиническая картина показывает интоксикацию и грудные признаки.
- Неактивный. Так называемые «остаточные» действия от ушедшего туберкулеза. Из первой формы превратиться во вторую заболевание может из-за удачно проведенного лечения, хотя существует вероятность «чуда
» — внезапного самоисцеления, что возможно заметить при осмотре у врача. После необходима лишь профилактика туберкулеза у детей, заключающаяся в посещении медиков, как минимум, один раз за год. На рентгеновских снимках измененная часть показывает повышение интенсивности. Возможно содержание кальция. Динамика остается неизменной годами.
- Впервые поставленный диагноз. До этого момента больной не наблюдался у фтизиатра.
- Рецидив. Повторное возвращение болезни. Обычно такое происходит под воздействием каких-либо стрессовых ситуаций.
- Терапия после перерыва. Пациент оборвал курс лечения раньше срока, из-за чего туберкулез вернулся, ситуация ухудшилась.
- Чувствительный. Микобактерия неустойчива ко всем препаратам для лечения. Значит, победить болезнь намного проще, чем при следующем типе туберкулеза.
- Химиорезистентный. Палочка устойчива по крайней мере к одному средству.
- Монорезистентный – устойчивость к одному препарату.
- Полирезистентный – к нескольким.
- Мультирезистентный – комбинация средств, содержит изониазид, рифампицин.
- Широколекарственно устойчивый – устойчив даже к изониазиду, рифампицину. Самый тяжелый тип болезни.
Диагностика и симптомы
Заподозрить тубинфицирование врач может после положительной пробы манту. Положительными считаются:
- Первая проба после вакцинации размером более 5мм.
- Стойкое сохранение в течение нескольких лет размера более 12мм.
- Увеличение по сравнению с предыдущим более, чем на 6мм.
В этих случаях ребенку назначают Диаскинтест. Отсутствие реакции на тест говорит о том, что ребенок инфицирован, но болезнь находится в неактивной стадии.
Если у детей ранее была отрицательная проба манту, она становится положительной, это называется «вираж туберкулиновой реакции», при котором ребенок считается «угрожаемым по туберкулезу».
Выраженность симптомов зависит от степени инфицированности и от иммунитета ребенка. Часто не наблюдается никаких проявлений. Признаки, по которым родители могут заподозрить заболевание:
- утомляемость, сонливость;
- плохой аппетит;
- повышенная потливость, особенно ночью;
- бледность кожи;
- частые тяжело протекающие простудные заболевания;
- беспричинное повышение температуры до 37-37,2 градусов;
- повышенная раздражительность.
О симптомах и лечении тромбоцитопенической пурпуры у детей читайте здесь.
Консультация фтизиатра
При появлении симптомов на фоне положительной пробы ребенок направляется на консультацию фтизиатра. Для консультации врача необходимо при себе иметь:
- Медицинскую карту, содержащую сведения о прививках, размерах манту, хронических заболеваниях.
- Анализ крови и мочи.
- Результаты флюорографии родителей за последний год.
- Результаты рентгена легких ребенка (если проводился).
При врачебном осмотре обнаруживаются следующие изменения:
- шумы в сердце;
- снижение артериального давления;
- увеличенные лимфоузлы;
- учащенное сердцебиение;
- небольшое увеличение печени.
Подозрение на тубинфицированность вызывают сочетание всех симптомов, если у ребенка не выявлено других причин для изменения состояния здоровья.
Для подтверждения диагноза врач назначает дополнительное исследование:
- анализ крови, мочи;
- кал на яйцеглист;
- бактериологические исследования мокроты.
В крови наблюдается умеренное повышение лейкоцитов, СОЭ, моноцитоз, лимфоцитопения. Бактерии в мокроте не обнаруживаются. Для исключения открытого туберкулезного процесса доктор может рекомендовать проведение рентгенологического исследования легких.
Для этого требуется письменное согласие родителей. При отсутствии открытого процесса никаких изменений на рентгеновских снимках не будет выявлено.

Условия для назначения рентгена:
- продолжительный кашель;
- отказ родителей от пробы Манту;
- хрипы в легких;
- контакт с носителями туберкулеза;
- обнаружение бактерий в мокроте;
- боль в груди при кашле;
- снижение веса и аппетита.
Симптомы
Заболевание отличается неспецифической клинической картиной и отсутствием выраженных очагов инфекции в органах. Для картины туберкулезной интоксикации характерны общие симптомы инфекции и признаки аллергической реакции. Такие симптомы, как кашель, одышка, кровохарканье и боль в груди отсутствуют.
Ранняя туберкулезная интоксикация – это начальный период болезни, развивающийся на фоне свежего (первичного) заражения микобактериями. Возможны следующие симптомы:
- Раздражительность.
- Постоянная головная боль.
- Расстройства сна (частые пробуждения в ночное время, неспокойный сон, трудность засыпания).
- Субфебрильная температура (не превышает 38ºC).
- Ночная потливость.
- Плохой аппетит.
- Быстрая утомляемость при умственной и физической работе.
- Снижение успеваемости в школе.
- Лимфоаденопатия (увеличение периферических лимфатических узлов). Становятся мягкоэластической консистенции. Чаще всего поражается сразу несколько групп лимфоузлов (подмышечные, шейные, паховые).
- Диспепсия. У детей возможны нарушения стула (запор или диарея) и боль в эпигастральной или околопупочной зоне.
- Увеличение печени и селезенки. Чаще наблюдается у людей худощавого телосложения.
- Узловатая эритема. На теле (чаще всего на нижних конечностях) образуются плотные узлы величиной до 4-5 см. Они располагаются глубоко под кожей. Наблюдаются боль и болезненность. Кожный зуд отсутствует. Через несколько дней происходит их разрешение с образованием участков уплотнения тканей. Начало появления узловатой эритемы сопровождается лихорадкой, ознобом, болью в суставах и общим недомоганием.
Первая стадия интоксикации длится около 4-6 недель. По ее завершении возникает вираж туберкулиновой пробы (впервые выявленная положительная реакция на введение туберкулина).
Признаками хронической туберкулезной интоксикации являются:
- Постоянная усталость, не исчезающая при длительном отдыхе.
- Психоэмоциональные нарушения (раздражительность, плаксивость, неустойчивость настроения).
- Вегетативные расстройства (перепады давления, неустойчивый стул, частое сердцебиение, потливость).
- Нарушение сна.
- Сердечно-сосудистые расстройства (склонность к снижению артериального давления, шум в области сердца).
- Снижение массы тела.
- Увеличение сразу 6-9 групп лимфатических узлов.
- Частые воспалительные заболевания глаз (воспаление конъюнктивы и роговицы).
- Диспепсия.
- Отставание детей в физическом развитии.
- Периодическое умеренное повышение температуры.
Клиника туберкулезной интоксикации
При туберкулёзной интоксикации интоксикационный синдром — преобладающий (иногда единственный) клинический признак заболевания. Симптомов локального специфического воспаления у больных с туберкулёзной интоксикацией не обнаруживают. Нередко у них отмечают локальные неспецифические (параспецифические) изменения, обусловленные наличием в организме микобактерий туберкулёза. Эти изменения наиболее выражены в периферических лимфатических узлах. При пальпации можно обнаружить увеличенные до 5-14 мм в диаметре лимфатические узлы пяти-девяти групп, в т.ч. надключичных и кубитальных. Лимфатические узлы безболезненные, подвижные, мягкоэластичной консистенции без признаков периаденита и воспаления кожных покровов. Микрополиаденопатия более отчётливо выражена у детей дошкольного возраста и в меньшей степени — у подростков и молодых взрослых. Гиперплазия лимфоидной ткани может также проявиться увеличением печени и селезёнки.
При хроническом течении туберкулёзной интоксикации лимфатические узлы постепенно уменьшаются и уплотняются (иногда — до каменистой плотности).
ТУБЕРКУЛЕЗНАЯ ИНФЕКЦИЯ ПЕРВИЧНОГО ПЕРИОДА
Достижения в иммунологии теоретического и методического характера позволили исследователям достаточно полно охарактеризовать системные и локальные изменения иммунологической реактивности при туберкулезном процессе. Первичное инфицирование туберкулезом вызывает иммунологическую перестройку — организм становится чувствительным к туберкулину, развивается туберкулиновая аллергия. В настоящее время признается, что повышенная чувствительность замедленного типа — основной компонент клеточного иммунитета — является ведущим фактором иммунных механизмов при туберкулезе.
ТУБЕРКУЛЕЗНАЯ ИНТОКСИКАЦИЯ У ДЕТЕЙ И ПОДРОСТКОВ
Туберкулезная интоксикация у детей и подростков возникает при заражении туберкулезом и развитии первичной туберкулезной инфекции без локальных проявлений, определяемых рентгенологическим и другими методами исследования. Туберкулезную интоксикацию выявляют у детей (подростков) с впервые положительными, усиливающимися в процессе наблюдения и гиперергическими реакциями на туберкулин. Она характеризуется активностью туберкулезного процесса и сопровождается ухудшением общего состояния ребенка (подростка), что выражается в следующем:
- периодическое повышение температуры тела до субфебрильных цифр;
- ухудшение аппетита;
- появление нейровегетативных расстройств (повышенная нервная возбудимость или ее угнетение, головная боль, тахикардия);
- небольшое увеличение периферических лимфатических узлов (микрополиадения) с явлениями периаденита;
- небольшое увеличение печени, реже селезенки;
- остановка физиологической прибавки или дефицит массы тела;
- наклонность к интеркуррентным заболеваниям;
- изменение картины периферической крови (нерезко выраженное ускорение СОЭ, сдвиг нейтрофильной формулы влево, эзинофилия, лимфопения);
- изменение иммунологического статуса (снижением числа лимфоцитов и их функциональной активности).
Специфичность описанных функциональных нарушений должна быть подтверждена тщательным обследованием ребенка (подростка) для исключения неспецифических заболеваний. При обследовании необходимо использовать современные методы диагностики, включая прямые и боковые рентгенограммы, томограммы средостения в различных проекциях, бронхоскопию, туберкулинопровокационные пробы (гемотуберкулиновые, имунотуберкулиновые и др.) до и после подкожного введения туберкулина — 10—20 ТЕ ППД-Л, а также бактериологическое исследование.
Диагностика включает обязательное обследование для исключения редких локализаций туберкулеза с поражением органов брюшной полости или малых форм туберкулеза внутригрудных лимфатических узлов.
Дифференциальную диагностику проводят с хроническими неспецифическими поражениями ЛОР-органов, глистными инвазиями и другими заболеваниями, сопровождающимися признаками общего интоксикационного синдрома.
Основные признаки патологии

Первичный туберкулез (так называется еще туберкулезное отравление) – это период от инфицирования до латентной стадии туберкулеза.
Если в роду был больной туберкулезом или присутствует в настоящее время, медики обязаны назначить человеку тщательное обследование. Если проба Манту показала положительные результаты, часто бывают увеличены лимфоузлы, а в клинических анализах крови повышенное количество лейкоцитов и лимфоцитов, если флюорография показала изменения в легких, можно смело ставить диагноз: туберкулезная интоксикация.
Симптоматика туберкулезной интоксикации:
- вялость, быстрая утомляемость, слабость;
- субфебрильная температура;
- увеличение лимфоузлов;
- увеличившаяся печень;
- раздражительность, нарушение сна, частые боли в голове;
- проблемы с пищеварением (запоры, поносы).
Ваше чадо в этом состоянии становится капризным, слабо учится в школе, отстает в развитии, имеет бледный цвет лица. У него пропадает аппетит.
Следует различать раннюю и хроническую туберкулезную интоксикацию. Симптомы могут значительно отличаться.
Ранняя интоксикация
Первая встреча человека с больным туберкулезом редко приводит к заражению. Но может развиться первичное инфицирование. У детей оно переходит в болезнь лишь в пяти процентах случаев. Частый контакт с инфекцией приводит к развитию туберкулеза. Заражение происходит воздушно-капельным путем или через пыль. Этот способ называется аэрогенным. Грудные дети заражаются от матери трансплацентарным путем.
Микробы туберкулеза попадают в альвеолы легких, затем в лимфатическую систему. Потом через кровь попадают дальше в организм. Может быть, они сначала попадут в миндалины, носоглотку, а затем в легкие. Часто первичное инфицирование приводит к формированию иммунитета к туберкулезу. Вакцинация БЦЖ приводит к снижению вероятности заболевания туберкулезом. В этом случае инфицирование ограничивается лишь увеличением лимфатических узлов.
Хроническая интоксикация
- Лимфатические узлы становятся заметными, плотными и болезненными. Их легко прощупать.
- Все чаще температура начинает повышаться выше нормы.
- Начинают увеличиваться в размерах печень и селезенка.
- Часто человек испытывает быструю утомляемость.
- Резко снижается работоспособность.
- Иногда у человека с хронической интоксикацией развиваются сопутствующие болезни.
- При клиническом исследовании крови появляется повышенная СОЭ, снижаются лимфоциты, повышаются эозинофилы и нейтрофилы.
Также исследуется мокрота на наличие микобактерий туберкулеза. При подтверждении диагноза, врачом назначается специальное лечение.
Надо сказать, что у взрослых этот термин – туберкулезная интоксикация означает не то, что у детей. Это состояние бывает уже вследствие далеко зашедшей формы туберкулеза, а не означает самостоятельную болезнь. У взрослых развивается уже, когда туберкулез действует в организме. А у детей – когда происходит начальная стадия инфицирования.
Необходимая терапия
Терапия туберкулезной интоксикации очень длительная, и включает в себя применение специализированных противотуберкулезных средств, которые относятся к разряду химиотерапевтических.
Лечение туберкулезной интоксикации включает в себя целый комплекс различных процедур и медицинских мероприятий.
Прежде всего, врач рассказывает пациенту о важности соблюдения определенного режима дня и ночи, диетического питания. Обычной практикой при туберкулезе является обязательно санаторное лечение.
Все фармакологические препараты противотуберкулезные подразделяются на три группы: производные изоникотинов (рифампицин и изониазид); лекарства среднего уровня эффективности (стрептомицин, этамбутол);лекарства умеренной эффективности (Тибон, ПАСК).
Если медицинское заключение не имеет 100% уверенности в диагнозе, назначается так называемое пробная терапия, курс которой длится 3 месяца, на протяжении которых пациент находится под врачебным контролем.
Для купирования острых симптомов при туберкулезной интоксикации назначается лечение, проводимое по специально разработанной схеме, длительностью не менее полугода
При этом пациенту необходимо принимать одновременно от двух до четырех препаратов. Как дополнение в качестве поддержки сил организма назначаются витаминные комплексы и фармакологические средства с иммуностимулирующим эффектом. В случае неэффективности одной схемы, для пациента разрабатывается другая, которая включает в себя полную замену всех препаратов.
В случае установления диагноза одному члену семьи, все остальные обязаны проходить полноценное обследование и на протяжении всего курса лечения родственника быть под наблюдением своего лечащего терапевта (педиатра – для детей).
Хроническая форма
При устойчивой форме интоксикации туберкулезного типа очевидными признаками состояния оказывается детской отставание в процессе развития, постоянная бледность кожных покровов и слизистых оболочек. Отдельным проявлением является микрополиадения, при которой пальпируются 6-9 категорий увеличенных лимфоузлов. Они приобретают форму от эластической консистенции до камешков.
При хроническом развитии туберкулезной интоксикации чрезвычайно важным является тот факт, что после изменения показателей туберкулиновых проб прошло 12 месяцев и больше. Состоянию характерно то, что представленные пробы остаются положительными или увеличиваются. При устойчивой интоксикации туберкулезного типа идентифицируют изменения морфологического характера в одном или некоторых других органах. Речь может идти о костном мозге, лимфатических узлах и даже органах паренхиматозной системы.
В отличие от начальной интоксикации в рамках туберкулезного поражения легких, при постоянной интоксикации вся симптоматика получает более яркое выражение и удерживается на протяжении более длительного промежутка времени. У пациентов идентифицируют устойчивые формы конъюнктивита, фликтены, которые возникают и исчезают в разные промежутки времени.
Симптомы
Выраженность симптомов заболевания зависит от многих факторов, прежде всего — от распространенности воспалительного процесса и казеозно-некротического элемента специфического воспаления, фазы воспаления. Проявление признаков болезни зависит от возраста пациента: у грудных детей и детей младшего возраста симптоматика яркая, у людей старшей возрастной группы признаки туберкулезной интоксикации слабые.
Различают раннюю и хроническую форму болезни, каждой из которых присуща собственная симптоматика.
Для раннего течения интоксикации характерны следующие признаки:
- повышенная утомляемость;
- нервная нестабильность, проявляющаяся в раздражительности, возбудимости;
- цефалгия;
- апатия и ухудшение аппетита;
- незначительное повышение температуры (в диапазоне +37,2…+37,5 °C) — показатель периодически нормализуется на 2–3 дня, затем снова повышается;
- нарушение пищеварительных процессов;
- потеря веса.
Учитывая неспецифичность симптомов заболевания, болезнь на ранней стадии диагностируется редко.
Для хронической формы характерны следующие признаки:
- кожные покровы и слизистые утрачивают здоровый цвет, становятся бледными;
- расстройство сна;
- чрезмерная потливость;
- нарушение ритма сердца;
- отставание в развитии у детей.
Для хронического течения болезни характерно увеличение лимфоузлов. При пальпации увеличенными оказываются около 10 лимфатических узлов. На ощупь лимфоузлы слишком твердые или имеют признаки чрезмерной эластичности, при легком надавливании больной отмечает болезненность.
При ультразвуковом обследовании внутренних органов наблюдается незначительное увеличение печени и селезенки.
Диагностика
Туберкулез у детей и подростков можно диагностировать несколькими способами: с помощью пробы манту (до шестнадцати лет), Диаскинтеста, по достижении пятнадцати – флюорографии. Помимо этого, проводят исследования в лаборатории, где изучают биоматериалы (кровь, мочу, мокроту и т.д.), желая узнать о наличии палочки Коха. При необходимости проводят иммуноферментный анализ (ИФА
) и полимеразную цепную реакцию (ПЦР
).
Проба Манту
Манту – инъекция, содержащая фрагменты микобактерий, делающаяся только детям, способная показать, болен ли маленький пациент.

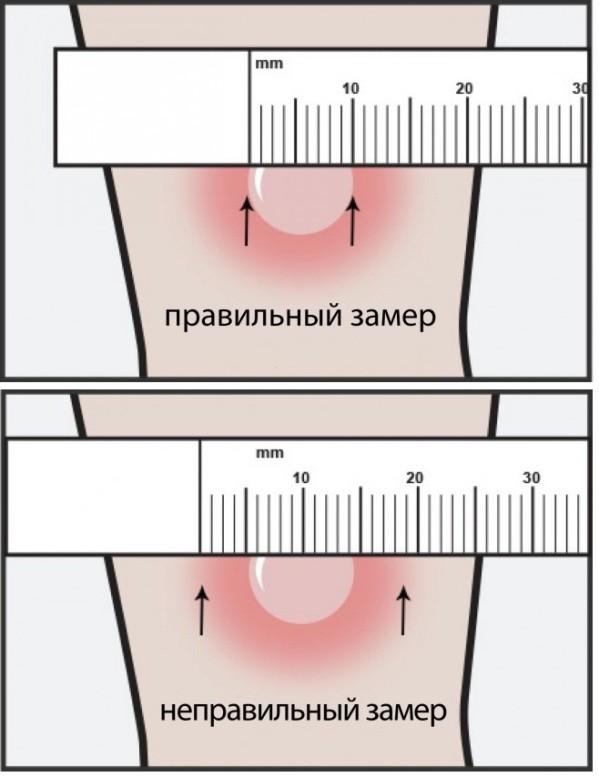
Возможны несколько вариантов реакции организма на введенный препарат:
- отрицательный. При таком результате наблюдается отсутствие уплотнения, покраснения, увеличения в месте инъекции. Спустя семьдесят два часа от места укола должна остаться лишь точка, размер которой не превышает один миллиметр.
- Сомнительный. Образовывается уплотнение, оно несильно краснеет, увеличивается на два-четыре миллиметра.
- Положительная. Место инъекции довольно плотное, диаметр увеличения составляет до пяти миллиметров.
Диаскинтест
Аналог пробы Манту – препарат нового поколения. Разница между ними: тест намного точнее – девяносто процентов против пятидесяти-семидесяти. Диаскинтест можно делать с одного года, каждые три месяца.
Анализ крови
ИФА покажет содержит ли кровь человека вещества, способные противостоять палочке Коха. Несмотря на быстрый результат (на следующий день) результативность обследования довольно низка.
Общий анализ крови делается вместе с разностным обследованием
. Это дает возможность понять, есть ли воспаление у пациента. Если человек инфицирован, в его крови наблюдается скачок количества лейкоцитов, палочко-ядерных нейтрофилов.
ПЦР
Новейший способ, уточняющий диагноз, определяющий присутствие в организме вредоносных бактерий. Данное исследование гарантирует практически стопроцентно точный результат.
Обследование совершают врачи. Они делают посев содержимого желудка на наличие болезни трижды.

Стоит отметить, ПЦР
-диагностика способна определить не только туберкулез, но и многие другие заболевания.